以前のスライドを掲載してみた.
テーマは特に無いけど,診療看護師(NP)を含むj内容で,とのことでした.
総合内科が個人的にメインなので,診断に寄与する情報収集的な観点からアプローチしてみました.

Chat GPTに「診療看護師とはなんですか?」と聞いてみました.
割と的を得た回答が得られました.
看護としての専門性を活かし,という部分はまさに看護職ベースの特権であるようにに思います.
診療看護師の場合は,この看護の経験がやはり後々活きてくるのです.
すなわち,この看護を真面目に取り組んでいたか否かで,診療看護師としてのあなたがうまくいくかどうかは決まるはずです.

「看護師としての専門性」「診療や処方」
「病気の予防や早期発見」
「診断や治療」「チーム」「需要は増加」
上記のようなキーワードが挙げられました.
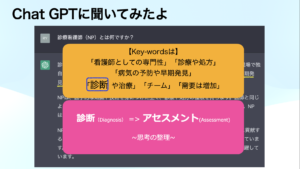
ここで,ChatGPT様に「診断」という側面も取り上げていただいたので,進めていきたいと思います.
なぜか,クビになる準備はできているか?というスライドが出てきました.
当たり前の話かもしれませんが,駆体を使って働くというのは,一部であるべきなのかもしれません.
例えば,歳を重ねるにつれて病気に罹かる可能性は必然的に上昇します.
例えば,バリバリに働いてたくさんの給与をもらっていたけど,突然病気になり基本給の8割程度しかもらえなくなったとします.
8割でもかなりありがたい話なのですが..
複業としてアルバイトで生計を立てている場合は,家計のやりくりが大変になります.
一方で,基本給だけで生活していけるだけの生活水準を維持しつつ,投資に余剰資金を回すと働かずともお金は増えることになります.
あくまでも可能性の話であり,失敗する可能性もありますが,長期的にみると成功する確率がかなり高い戦略になります.
もう1点は自身の在り方です.
自分を高めることができていれば,どこでも働くことはできます.
というか,色んな施設からオファーが来るはずです.
実際,自分自身もいろいろなお話はいただいています.
何が大切なのか?
私自身は「真摯さ」だと思います.
スティーブ・ジョブズ氏は,見えない部分,例えばコンピュータの中身の配置にまでこだわったと言われています.
まさに,このあたりが真摯さにつながる部分だと感じます.
見えない部分も気を抜かず,真摯に対応することで未来は切り開けるのかもしれません.

働き方に自由
を求めるのは,健全な思考だと思います.
社会主義的な,思考過程では誰かにしわ寄せが来る一方で,誰かは楽して働いているわけです.
私の知り合いにもいます.
あまりやることがないからと言って,働いていない人・・・
この辺は「世代間格差」の問題もあるのかもしれませんが.,
自由を訴求する反面で必要なのは,自立・自律になります.
例えば,看護師は自律しているかというと,まだまだだと感じます.
お医者さんに聞いてきます,ではなく自分自身はどう考えるのか?という思考は自律への一歩だと思います.
これは診療看護師も同じです.
例えば,勉強会をやりましょうといって計画するのは,医師に勉強会を依頼することが多いです,ほんとに.
これでは,いつまで立っても自律は遠いですね.
それぞれの職種における自律は,自分たちで自分たちを教育できることにあります.
救命士は救命士を,看護師は看護師を,診療看護師は診療看護師を,といった具合です.
医師と協働するのはよいのですが,何でもかんでも医師に頼ってばかりでは未来は切り開くことは困難です.
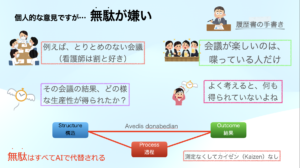
個人的には無駄がとても嫌いです.
このへん,それぞれが自分で考えて実践すれば無駄は減るはずなんなんですけど..
それだけ,みんな思考がまだまだ足りないのかもしれません.
無駄の代表は会議です.
会議では,たいてい同じ人が喋って終わりです.
本来会議とは,それぞれの例えば1時間を使っているわけなので,30人集まれば30時間の時間の無駄になります.
時給2000円として,2000x30=6万円の損失になります.
穴を開けてまで行う必要があるのかはとても疑問です.
会議の前提は,出席者全員がある程度均等に発言し,何かを決定することです.
なんの準備もない会議では,長引くのは当然です.
ある程度,8割くらいは結論が見えている会議が良いのだと思います.
ただ,8割決めて望んだ会議でも,クレバーな意見で覆されることがあります.
会議の醍醐味とは,本来そのような活発なディスカッションにより,在り方の妥当性を高めていくことなのだと思います.

人工知能の場合は,シンギュラリティはいつ来るのか,というテーマは割とホットトピックです.
ChatGPTが出たときには,皆さん驚いたはずです.
ここまでできるのか,と.
一方で,ハルシネーションといって,平気で嘘をつくこともしばしあります.
すなわち,使う側である限りあくまでもコントロールするのは人間です.
人間とAIはそれぞれ利点と欠点があります.
当然膨大な知識量はAIにはかないません.
AIが示す答えはたいていあっていますが,ときに間違えることもあります.
人間との協働で相互補完することで,AIはもっと臨床の現場に台頭すべきだと思います.
命がかかっている現場でAIなんてありえない,という方もいると思います.
当然反対意見は健全ですので,あって然るべきです.
繰り返しになりますが,相互補完することでAIの利用を健全化するということになります.
この問題は,診療看護師の問題とも似ています.
AIは正しい診断と治療を示します.
診療看護師も時と場合とその人のスペックにもよりますが,正しい診断と治療を提示することは可能です.
ただし,診断(つまりある疾患病名を登録しその病名の治療を行うこと)は現在では違法とされています.
あくまでも診療看護師が行っているのは,代替診断であり仮説としてのアセスメントに過ぎません.
それらの情報を使うか使わないかは,医師が判断することになります.
診療看護師の導入という側面は,このようなAIの導入にも緩衝材となる可能性があるのかもしれません.

看護師は専門性思考が薄いです.
個人単位では,強く専門思考がある方もいるのだと思いますが,全体的にはというか管理部門としては多くの病院で医師のような専門思考を認めていないように思います.
これは,1つは看護師側の問題があります.
看護師の専門性といっても,医師に比べるととても浅いところで議論していることが多いです.
そのようなアセスメントを医師に持っていっても,浅いと言われるのは当然です.
一方で看護師が信頼される場面は,患者さんの行動や家族の面会など,患者さんの普段や入院中の状態に関してです.
これは,患者さんに最も身近にいる看護師の利点であるように思います.
つまり,この利点を活かしつつ,医師が行っているようなより深いアセスメントができるようになると看護師としては,現状よりもっと「頭」を使って働くことができるようになるはずです.
現在の看護師は,首から下である駆体を主に使って働いています.
相対的に,頭を使う場面が少ないということかもしれません(当然人によりますが).

わたしの頭を使わなかった苦い経験があります.
酸素飽和度が下がったので,聴診器を首からぶら下げながら医師に酸素飽和度が下がりました,と報告したことがあります.
看護師1年目の初期の頃です.
その医師は,その首からぶら下げているものは何だい,といいました.
このとき衝撃が走りました.
自分自身では,何もしていない,何もできていないということに気づきました.
というか気付かされました.
失敗から活きるシチュエーションもあるのですね.
人は極力怒られたくない,という思いがあるはずですが,今思い返しても良い経験だったと感じています.

先ほど首から上を使う,すなわち頭を使うという話をしました.
ところが,知識ばかりを増やしても困ることがあります.
それは,その知識を実践に活かせるかどうかということです.
すなわち正しい知識は,正しく実践されて初めて意味を成します.
間違えた実践は患者さんの予後を悪くします.
例えば,診断が間違えたまま治療を行うとどうなるかというと,患者さんは良くならないはずです.
それは,正しい診断と正しい治療を行えば本来良くなるはずだからです.
常に現在の診断はあっているか,取りこぼしはないか考えることが必要です.
とくに治療反応性が悪い場合は,診断が間違っている可能性が高くなります.
通常そこそこ元気な人であれば,治療しなくても自然経過で良くなります.
良くならない場合というのは,そもそも元気じゃない,本物の病気の人の場合は診断・治療の間違えは大きな問題になります.
当然間違えは許容されるべきですが,常にリスクヘッジを持つことが大切になります..
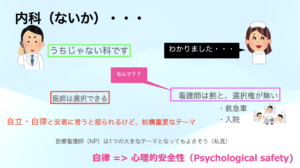
大病院では比較的よくあるのですが,細分化された診療科の場合患者さんを受け入れたがらないことはよくあります.
それはうちじゃない(当該診療科の病気ではない)ですね,というやつです.
本来このようなどこの診療科にも属さない患者さんの多くは,マルチモビディティという多併存疾患状態にあることがしばしばあります.
例えば刺虫感染症の代表である,肺炎・尿路感染症などは,背景状態として不良な方が比較的多いです.
先にも書きましたが,元気な人の場合は比較的勝手に元気になっていきます.
もともとの状態が元気でない,という方々の場合はより慎重な輸液や治療薬の選択が必要になります.
本来は,このようなどこの診療科にも属さない患者さんの場合は,総合的に見れる診療科が診療するのが良いような気もします.
Bio Psycho SocialというBPSの側面からのアプローチが,多併存疾患には重要なのだと思います.
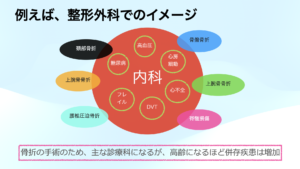
昨今話題のコマネジメントというものがあります.
例えば,大腿骨頚部骨折の場合は骨折という整形外科疾患のように思われますが,実は全身疾患になります.
そもそも,軽く転倒しただけで大きな骨が折れるというのは,疾患ベースとしてなにかしらあるわけです.
整形外科は骨折の手術を行い,全身管理を内科で引き受けるという形が広まりつつあるようです.
ちなみに,大腿骨頚部骨折に関しては緊急手術が原則とされています.
ただ,全身状態を加味したうえで,保存加療となることもあります.
その場合は,骨が癒合するまで数ヶ月単位で時間がかかります.
その間はベッド上での生活ですので,廃用も進みます.
保存加療に関して,手術を遅らせることに関しては,基本的に良いことは,あまりないおと言えるでしょう.
ただし繰り返しますが,手術の適応は大腿骨頚部骨折のすべてが適応となるわけでありません.
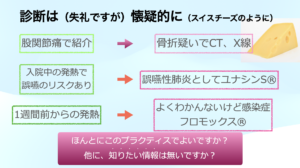
診断は常に懐疑的になるべきだと思います.
Pivot and clusterという概念があります.
診断したまわりには,ミミックと呼ばれる類似の症状を呈する疾患が隠れている可能性があります.
よく後医は名医といいますが,時間を味方につけることはとても大事だと思います.
ある診断ということで話が進んでいた場合でも,ときに時間経過とともに症状が合わなくなる可能性はあります.
その際は,もしかしたら異なる疾患の可能性は常に考えるべきであると思います.
それらの思考過程を行うのは,医師が中心ではありますが,チームで取り組む以上誰が提言しても良いわけです.
そんな,診断に関しては常に懐疑的である可能性を考慮したチームは,診断の懐疑性を双方に受け入れる土壌・風土が必要だと感じます.

実際に,わたしの場合でもスライドに示す疾患は,病歴だけである程度あたりをつけることは可能でした.
例えば,腸腰筋血腫の可能性が高い場合は,CTを依頼する際に造影CTであることをリコメンドし,腸腰筋血腫の疑いといった感じで依頼をかくことになります.
もちろん診療看護師はCTのオーダはできませんので,ある疾患の可能性を病歴から探し出し,代替診断の立案ができれば診断に必要な検査に進むことになります.
CPPDでの発熱でしたが,誤嚥の可能性があるため抗菌薬をいきましょうと言われた際でも,きちんと診察すると関節が腫れていることは比較的よくあります.
もちろん細菌感染症を否定するものではありませんが,全身状態から判断して抗菌薬フリーとなったこともありました.
抗菌薬を使わなかったことが偉いわけではありませんが,健全に医師とディスカッションを行うことで患者さんのこともみんなで考えることができます.
当然ミスやエラーも減ることに繋がります.
医師も人間ですので,ミスもそれなりの頻度でおこしています.
重大なミスにしないためには,多職種でカバーすることがとても大事になります.
看護師の意見を些末な意見と捉えている医師も多いかもしれません.
一方看護師も,もっと医学的なアセスメント能力を高める必要があるかもしれません.

看護師の医学的考察の部分ですが,看護師特定行為があります.
この特定行為を使うことで,看護師も医学的なアセスメントを学ぶことができるようになります.
大きな武器になるはずですが,どうしても行った事実にばかり目を向けられているのはちょっと気になります.
例えば脱水の補正として,点滴をしたばあい,その人は看護師特定行為を使って点滴の行為を行ったということになります.
そして,病院で規定されている場合は,今日も1ポイント稼ぎましたと看護部長に報告している人もいるかも知れません.
例えば輸液ですが,昨今輸液の害も取り沙汰されています.
行為にめをむけるのはとても簡単なことですが,輸液をしないという選択をした場合も同じく評価されるべきでなはないかと感じています.
病院勤務の方々は,これらの特定行為のポイントを稼ぐことにやっきになっていないでしょうか.
それが医師の代替だと思っていないでしょうか.

脱水の補正の場合は,まずは血管内のボリュームが少ないということを間接的に証明する必要があります.
これはライプニッツが言うように,Aを証明するためにはA以外の可能性が無いということを証明する必要があります.
輸液の話では,脱水と評価するためには,溢水では無いということを証明する必要があります.
次に血管内ボリュームが適正ではないということを証明するひつようがあります.
血管内ボリュームは,過多でも過小でも良くないわけです.
極端な場合は,臓器障害という結果で左証されます.
血管内ボリューム過多に関しては,肺うっ血を代表とした臓器うっ血がない.
エコーでのVExUSでうっ血パターンではない.
血液検査でもうっ血に伴う臓器障害(例えば肝障害,腎障害など)がない.
ということになります.
血管内ボリューム過小の場合は,これらの逆の結果で肝障害・腎障害,血圧低下など様々な臓器障害を呈します.
血管内ボリュームが過小の場合は,輸液反応性を評価することがおおいです.
ただ気をつけるべきは,輸液を行うと通常は反応性はあるということです.
つまり輸液を行うためには,何らかの臓器障害があり,輸液反応性があることにより証明されるということになるかもしれません.
診断とはそもそも恣意的にきめられたものです.
例えば,ARDS(急性呼吸窮迫症候群),急性腎障害(AKI),敗血症(Sepsis)などは診断基準が決められてから,爆発的に研究が増え,その結果患者さんへ研究結果を還元することができています.
ただ,おわかりかもしれませんがこれらの診断基準はよく変わります.
よく変わるということは,これといった特異的なものはないということです.
ARDSの場合は,病理検査でDADというびまん性肺障害のパターンをとる必要がありますが,むしろDADパターンをとることは少ないとされています.
臨床研究の難しさはこのあたりにもあります.
診断基準で分けられた集団を,介入群と監察群では,治療が効く人と効かない人に分かれます.
その結果,近年ではより対象症例を絞った個別化医療もトピックの1つです.

総合的判断に気をつけなさいというのは,上司に言われました.
総合的判断というと一見正しいことを言っているように思います.
総合的判断の中でも,優劣がありますので,それぞれの判断材料にとって順位付けという表現が正しいのかわかりませんが,その時時の患者さんで優位項目とすべき材料を持っておくことはとても大事だと思います.

看護師の自律・自立に関しては,先にも書いたように診療看護師の場合は診療看護師が教え・養成していくことが必要です.
医師の教育というのは絶対的に必要ではあるのですが,自分たちで行うための気概はもう少し欲しいように思います.
多くの診療看護師は医師に頼ってばかりの用に感じる状況もあります.

診断に関しては,大きく2つの軸があります.
救急外来では時間が無いことが多いので,検査などもある程度まとめて提出することが多いです.
本来は検査は,検査を行う前の確率を見積もり,その見積もりの結果代替診断の可能性の上げ下げに寄与できる場合は検査の意義があると思います.
例えば,検査前確率が50%前後の場合に検査は効力を発揮するということです.
逆にある特定の疾患の事前確率がほどんど無いのに,MRI検査を行ってもあまり役に立たないことが多いです.
例えば,無症状の人にMRIを撮像すると,稀ですが急性期脳梗塞が見つかることがあります.
ただ,症状のない脳梗塞の場合,一般的に治療適応はありません.
このように露頭に迷わないように本来はある疾患の可能性が高いから,検査を行った方が健全であるはずです.
時間がある場合は,縦の診断になります.
検査前確立を見積もり,その結果必要な検査を吟味し,結果を検査前確率と併せて評価し診断するといった感じです.
横の診断に関しては,救急外来など時間がない場合に検査をある程度まとめて行い,そこから適切と思われる診断を考える方法になります.
繰り返しますが,本来は縦の診断がよいのですが,多忙な状況である日本の場合は横の診断が多く採用されているのも事実です.
そこで,看護師が診断に寄与する情報を収集することができれば適切な診断にたどり着くための情報を集めてくれることになります.
適材適所のように,それぞれが活躍する場所で効果を発揮できることは効率もよいですし理想的な在り方だと思います
例えば診断の補助としては,検査技師さんの超音波検査やGram染色などの一部アートともいえる部分もあります.
このアートの部分は,直接診断する医師とディスカッションすることでより有益な情報になります.
看護師もこのように,診断に寄与する情報提供を検査以外の病歴という場所で提供できればよいな,と思います.

心筋梗塞の確定診断は病理診断になります.
その次に,冠動脈造影検査になります.
冠動脈造影検査と同等程度に,冠動脈造影CT検査があります.
けれども,冠動脈造影検査を行う前には臨床診断が必要になります.
前に書いたように,臨床診断とはいくつかの有益な情報の掛け合わせで構成されることが多いです.
例えば,胆嚢炎では発熱などの全身的な炎症所見,腹痛などの局所的な所見.加えて画像的に妥当性のある結果を証明できれば胆嚢炎の臨床診断になります.
当然,胆嚢炎かどうか怪しい場合もありますので,ガイドラインでは確診・疑診などに分類されています.

では心筋梗塞の場合はどうでしょうか.
極論病歴で診断することになります.
病歴とは,胸痛の発症の状況や胸痛の心筋梗塞らしさということです.
この病歴がある程度妥当性を持ったものになると,あとは心電図検査とトロポニンなどのバイオマーカー検査になります.
これら3つのうちの2つ以上を満たすことで,心筋梗塞の臨床診断ということになります.
当然トロポニン検査も,修飾因子がありますので,やはり最も大事なのは病歴ということになります.
心筋梗塞の中でも,ST上昇型の心筋梗塞の場合は緊急カテーテル検査が必要になります.
冠動脈が閉塞している箇所を再開通させるまでの時間は,90分とされています.
とうぜんカテーテルを留置するだけでもそれなりに時間がかかります.
そのため病院の質の指標として用いられることもあります.

看護師が一部の医学的側面から,必要な情報を提供してくれると医師はとても助かるはずです.
ときに患者さんは,診断にとって必要の無い情報が多くを占めがちです.
コミュニケーションとしては必要なものなのですが,多忙な医師にとってはとても惜しい時間であることも事実です.
そのような際に,看護師がある程度の情報を診察までに提供してくれると,その病歴を見ただけで診断することができます.
そうなると,医師はその診断でよいか最終確認をするだけになります.
多くの場合は,診断がついてしまえば治療はある程度決まってきます.
診断さえつけば,あとはこの診断のこの治療法で,というプロトコルが決まっていれば薬剤師や看護師が治療薬の代行入力を行えばよいのです.
そして医師は最終的に確認をおこない,処方をすれば医師の手間は減るように思います.
看護師に何もそこまですべて行わせる必要は無いじゃないか,と思う方もいるかも知れません.
ただ,医師だけ忙しくて看護師は余裕がある,またその逆も然りですが,相互に補完しあえるのがチームだと思います.

これはなんですか.
これを見ただけで全体像がわかりますか?
診断も同じく,患者さんからのごく一部の情報しか提供されません.
全体像を見渡し,必要なパーツを組み合わせる作業が必要です.

ここまでくれば,ある程度全体像が見えてきたと思います.
このあたりまでくると,ほぼ診断はついているようなものですが,いわゆるミミックと呼ばれる他の病気ではないという確認が必要になります.

その結果,ある病気の可能性を上げて,他の病気の可能性を下げることで全体像が見えて,臨床診断になるという形です.

まとめると,看護師と診断の親和性は高いと感じます.
それは,看護師が患者さんに近い存在だからです.
ちょっとした場面から,もしかしたらこの診断の可能性はどうだろうかと考え,調べ医師とディスカッションをしていくことでよい風土は醸成されると思います.