Contents
- 1 はじめに
- 2 胸部の解剖
- 3 肋骨と肋軟骨
- 4 縦隔(心臓・血管・リンパなど)
- 5 生理学
- 6 呼吸ドライブの規定因子
- 7 酸素運搬
- 8 症例:肺炎の診断
- 9 疾患の重み付け
- 10 LikelihoodとConsequence 〜よくあることと稀だが起きたら重大な事〜
- 11 心不全
- 12 CS2
- 13 心不全では、どのような治療を行いますか?
- 14 【心不全のフィジカル】
- 15 慢性閉塞性肺疾患:COPD
- 16 胸痛:Chest pain
- 17 症例
- 18 カルテの書き方
- 19 ショートサマリをかく
- 20 まとめ
はじめに
看護師は特定行為をきっかけに、色んな意味でより医療におけるキーパソンとなりえます。
例えば、現代の病院では常に看護師を介して情報のやり取りがなされています。
つまり、病院において看護師がキーであるということに異論は無いでしょう。
ところが看護師は多忙であり、様々な仕事を抱えています。
せっかく勉強しても、それを実践できないこともたくさんあります。
これら看護師を取り巻く環境ですが、看護師特定行為により看護師はより成長し協働する機会を与えられたと思っています。
医師は、常に診断と治療を行っています。
患者さんに何かを行うときには、なんのアセスメントも無しに行うことはありません。
何かしらの仮定を基に行い、治療介入した結果をまたアセスメントする、この繰り返しです。
看護師には現時点では、侵襲的な処置を行うことはグレーゾーンですが、特定行為に関しては事前指示とプロトコルさえあれば、自分たちで考えた結果を患者さんに提供することができます。
個人的な意見ですが、患者さんに最も近い看護師のアセスメント能力の向上は、医療全体をよりよいものに導くはずです。
そして、余談ですが医療以外の分野にも積極的に興味を持ち、様々な視点から医療をカイゼンして行ければよいのではないでしょうか。
今回の講義は、胸部を中心に皆様とインタラクティブな議論ができれば、と思います。
胸部の解剖
ポイント
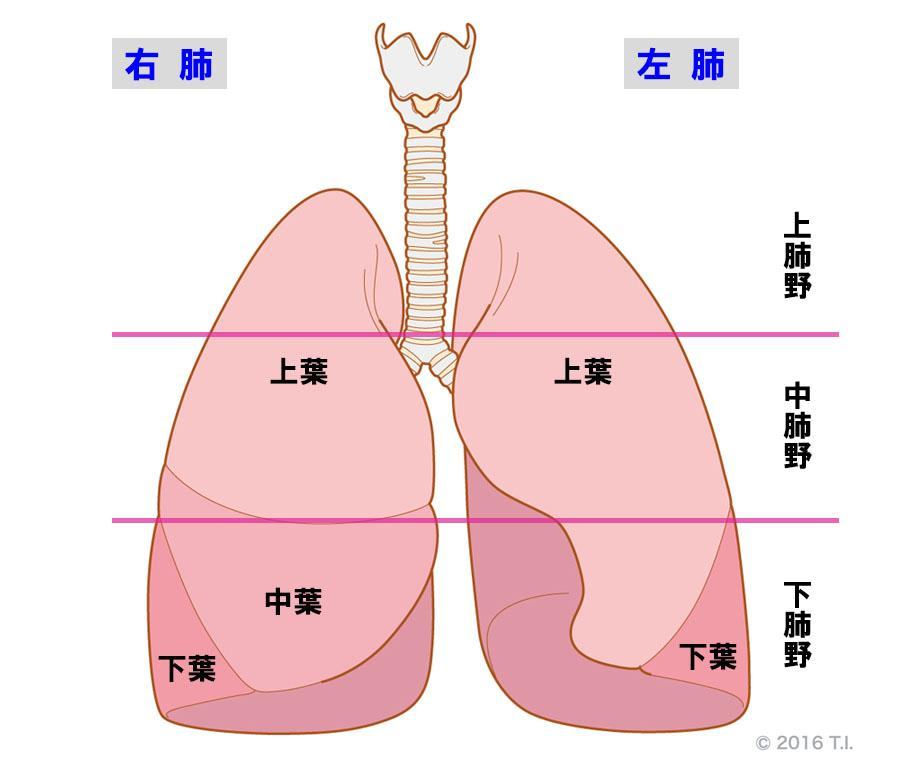
- みぎ肺は3葉、ひだり肺は2葉(中葉がない)
- みぎ気管支は10、ひだり気管支は8区域(1+2で7がない)
- 胸部X線では、みぎ横隔膜が高い
- 前肋骨の4−6が中肺野
上中下葉とみぎ肺とひだり肺 知っているとは思いますが、一応復習します。
みぎ肺とひだり肺は構造が異なります。
何がどのように違ったでしょうか?
まず、みぎ肺は3葉で10の区域に分かれています。
一方、ひだり肺は2葉で、8の区域に分かれていました。
ひだりは心臓があるから、少ないと憶えた記憶があります。
ひだり肺の区域は1+2で7が無いのが、特徴です。
レントゲンでみると、横隔膜はどちらが上だったでしょうか?
みぎの横隔膜のほうが上です。
ひだりには心臓があるので、下に押されているのでひだりの方が低い位置にある、と言われていますが、実はみぎ肺は肝臓に押されて上に上がっているように見えているようです。
横隔神経損傷では、この横隔膜の位置に左右差ができます。
https://www.kango-roo.com/sn/k/view/2547
胸部X線では、前肋骨の4−6が中肺野になります。
2肋骨より上は上肺野、4肋骨より下は下肺野と表現します。
http://www.jikei.ac.jp/hospital/kashiwa/sinryo/40_02w2.html より引用
下葉のほとんどは、背中側になります。
また、誤嚥性肺炎や人工呼吸中の患者さんなど、下葉に障害が出ることが多いです。
大まかな解剖は理解しておきましょう。
時々、看護師さんの記録では、下葉のエアエントリー不良とかありますが、聴診だけで下葉とか上葉とかを判断するのはなかなか難しいと思います。
これは胸部X線でも同じく、X線では上肺野・下肺野という表現を行うのと似ています。
つまり、前胸部のみの聴診では情報量が圧倒的に不足することを考慮すべきです。
みぎとひだり
ひらがなで「みぎ」と「ひだり」と書いていますが、「右」でも「左」でもどちらでもよいと思います。
個人的には、みぎは2文字、ひだりは3文字かつ似ているので、間違えないようにあえてひらがなで記載しています。
決まりはないと思いますが、とくに手術に関わるような部署では、あえてひらがなで書くのもありのような気がします。
あと、画像診断での「みぎ」と「ひだり」では、一般的な撮像方法では向かってひだりがみぎになりますので、注意しましょう。
聞いた話では、ある放射線科医がゴルフでキャディさんが、「みぎに打ってください」といったら、ひだりに飛んでしまい「職業病だ」という話を聞いたことがあります。
まぁ、これは冗談でしょうが医療において、みぎとひだりの間違えは致命的になりかねませんので注意しましょう。
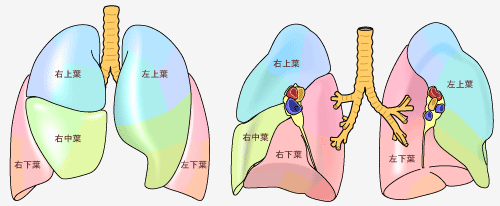
気管支の分岐(区域)
気管支は一応ルールがあって、上から順番に1から始まります。
前と後ろだと、後ろが早い番号になります。
そのため、上葉の肺尖部に行く気管支がB1となります。
Bは、Broncus(気管支)の略です。
ちなみに、気管支が支配する領域である、区域を示す場合は、S(Segment)と表示されます。
B2は上葉の後ろ向き(背側に向かう)で、B3は前向き(胸部側)に向かう気管支になります。
同じ高さであれば、後ろ向きの気管支の方が若い数字になります。
B2とB3では、B2のほうが後ろ(背中側)に向かう気管支ですので、若い数字になります。
ブロンコ体操というものがありますが、ご存じでしょうか。
島根大学呼吸器内科の、長尾先生という方が、考案?されていますので、体を動かしながら気管支を憶えるとよいかと思います。
「ブロンコ体操」で検索するとたくさんでてきますので、興味のある方は参考にしてみてください。
胸膜(臓側胸膜と壁側胸膜)
- 胸膜は、臓側と壁側がある
- 壁側胸膜には痛覚がある
- 胸膜と胸膜の間が、胸腔
- 胸腔内には、わずかに胸水がある
- 胸腔に貯まるものは主に、水・血液・空気の3つ
- ドレナージ後は、再膨張性肺水腫(RPE)に注意する
- RPE予防には、胸水の場合1000ml/日未満を目安にする
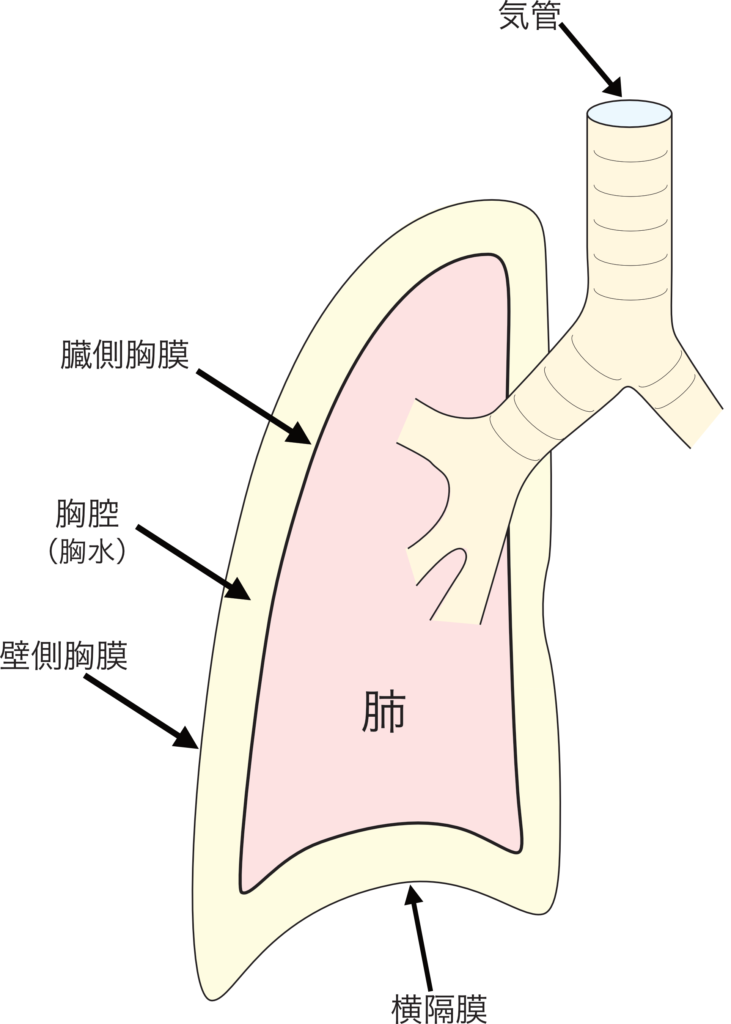
肺は胸膜でおおわれています。
肺が覆われている臓側胸膜と、胸壁側が覆われている壁側胸膜です。
壁側胸膜には痛覚があるとされていますので、侵襲的処置の際には壁側胸膜に十分に麻酔をかけます。
この胸膜と胸膜の間が胸腔というスペースです。
胸腔は通常、隙間がほとんどない空間です。
胸水が多少ありますが、穿刺して吸引できるほどはありませんので、胸水の正常値というものは基本的に存在しないと教わりました。
胸腔には、胸膜の損傷で血液や空気が貯留することがあります。
限られたスペースですので、増えていくと肺を外側から圧迫していき、最終的には肺が縮んでしまいます。
そうすると呼吸ができなくなってしまいます。
実は呼吸ができない事も一因ではあるのですが、胸腔の圧が高まる事で生理的に好ましくない状況となります。
普通の呼吸でしたら、通常胸腔内は陰圧になります。
静脈還流の3つの条件を憶えているでしょうか。
静脈還流の3つの条件
- 下肢筋ポンプ作用
- 重力
- 胸腔内陰圧
胸腔内に液体や空気がたまることで、胸腔内は陽圧になってしまいます。
そうなると静脈還流量は減少します。
さらに、胸腔の容積が拡大することに伴い、心臓も外側から圧迫されます。
心臓は収縮には強いですが、拡張は弱いです。
ワニもかむ力は強いですが、開く力は弱いみたいです。
人の手もどちらかの手をもう片方の手で包み込むと、力を入れている限り開くことはできません。
このあたりの原理はわかりませんが、一般的に、収縮力>拡張力の公式が成り立ちそうです。
心不全では、非侵襲的陽圧換気(NIV)を使用します。
NIVは胸腔内陽圧になることで、前負荷を減らす作用があります。
当然、肺以降が渋滞している状況(例えば肺塞栓)では、前負荷としての圧が増える可能性はあります。
陽圧換気をすると、中心静脈圧(CVP)や下大静脈(IVC)径の拡大が見られるのと同じ原理です。
胸腔ドレナージ
胸腔の話が出ましたので、ついでにドレナージの話もしておきましょう。
胸腔に貯まるものは、大きく2つ、ざっくり3つあります。
- 空気
- 水
- 血液
- 気胸
- 胸水
- 血胸
と言います。
知ってますね。
気胸の原因もいくつかありました。
よく目にするのが、若年やせ型で背の高い男性に多い、「自然気胸」ではないでしょうか。
これら特発性の気胸のことを、1次性気胸(PSP)と言います。
通常ドレーンを入れて自然によくなるのを待ちますが、改善が乏しい場合や繰り返す場合は、胸膜癒着術や手術が選択されると思います。
最近の初期マネジメントとしては、シンプルアスピレーションといって、針で空気を穿刺吸引だけのやり方でも、ドレーンを入れる方法と比較しても、それほど変わらなそうであるということが示されてきています。
このような研究が出てきていはいますが、ドレーンを留置しておく安心感などもあり、とくに夜間のスタッフが対応が困難になりがちな施設では、一般的な病院では胸腔ドレーンを留置する場合が多いように思います。
一方気胸でも、危険なのが緊張性気胸です。
バイタルサインが崩れるほどの気胸でしたら、緊張性気胸と呼ぶことが多いようです。
もう一つ危険な気胸が、COPD等の基礎疾患を持つ方におこる、2次性気胸です。
2次性気胸(SSP)の死亡率は高いと言われていますので、基礎疾患のマネジメント等、肺以外のマネジメントも重要なのだと思います。
さらに多分まれだと思いますが、異所性子宮内膜による、月経随伴性気胸というものもありますので、女性の気胸をみたら、月経周期の問診を行いましょう。
再膨張整肺水腫(RPE)
- 胸水は、1日1000ml未満を目処にドレナージする
- ドレナージ後2時間程度はリスクが高いので注意
- 胸水ドレナージには、自然滴下でも陰圧吸引でもOK
- 気胸の場合は、早期の陰圧はリスクになる
- 胸水穿刺後は、気胸が起きていないかエコーで確認
- 気胸は、鎖骨上窩の握雪感や握雪音を確認する
ドレーンを入れる際には、何を(空気か液体)どのくらいの量を、どのくらいの時間をかけてドレナージするのかを事前に決めておく必要があります。
気胸の場合は、脱気の量が通常測定できないので、過剰な陰圧(> -20cmH2O)をかけないように、特に初日はウォーターシールにすることが多いです。
胸水の場合は、テキストによって異なりますが、ざっくり1000ml/日未満とおぼえておくと良いと思います。
実際は、1500ml/日くらいまでは大丈夫なようです。
ドレナージのスピードについては、陰圧で用手的に吸引しシリンジで吸引したものと、自然に滴下したものを比較した研究では、後者のほうが時間はかかるけど、RPEなどの合併症の頻度に差はなかったようです。
あと、RPEはドレナージ後早期(2時間以内)に多いと言われていますので、数日の経過での気胸の場合や、胸水を多めにドレナージした場合は、2時間程度は酸素飽和度のモニタリングなど、慎重に経過観察を行ったほうが良いかもしれません。
胸水の場合は、ドレナージの調整が容易ですが、気胸の場合は空気ですのでドレナージ量の調整が難しくなります。
そのためなのかは知りませんが、気胸の場合はRPEの率が高いと言われています。
胸水穿刺後の評価 通常、エコーで安全な穿刺部位を同定してから行いますので、ドレナージ前後での胸水量の評価は容易です。
看護師さんは、なかなかエコーを触る機会が少ないと思いますが、非侵襲的であるが故に積極的に活用できるよう、看護部の体制づくりが望まれます。
胸水穿刺合併症の1つに医原性の気胸があります。
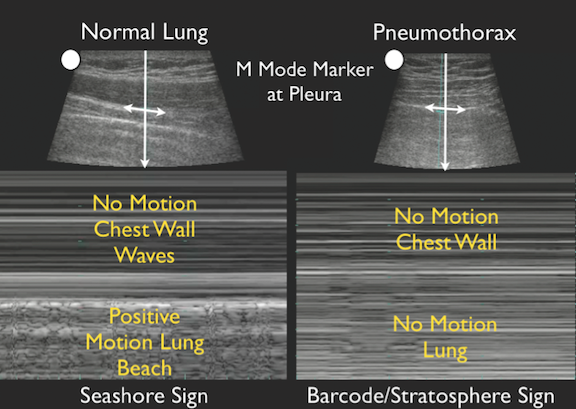
気胸の場合は、重力とは逆側、つまり上側(臥位なら前胸部、座位なら肺尖部)に空気が貯まります。
そのため、空気が貯まる場所ににリニアという種類のプローベを当てると、肺のスライディングサインであったり、Sea shore signと言われるものが観察されます。

https://o-dan.net/ja/ より
つまり、こんな感じで、海(Sea)と砂浜(Shore)が分かれて、砂浜が見えればOKということです。
逆に、バーコードが見えたら、Lung pointとって気胸の境目を探しに行きましょう。
超音波は、音波ですので一般的に空気で音波が遮断されます。
そのため、胸腔に空気がたまると、みぎの写真のようにM-modeというモードで見るとバーコードの様に見えます。
また、空気がなければひだりの写真のように、肺が動いているスライディングサインが見えます。
実際感度胸部X線よりも感度が高いと言われていますが、分かりづらい場合がよくあります。
その時は、左右差をみましょう。
どちらかの肺で、スライディングが極端に悪い場合は疑いましょう。
また、機械に頼らずとも、皮下気腫も同じ理由で重力とは反対の場所に空気は貯留しますので、鎖骨上窩の皮下気腫(握雪感)を観察するのは有用です。
さらに、握雪音を聴診器で聴取するのも1つの方法です。
軽微な気胸ですと、空気の量も少量ですので、皮下気腫も少量となります。
そこで、鎖骨上窩に聴診器(小児用かベル型の小さいほう)を強く押しあてることで「プツプツ」といった握雪音を聴取することが可能となります。
エコーは少し敷居が高いですが、ぜひ機会があれば利用してみてください。
詳細は、別のパートでも記載しています。
また、合併症の観点からは、性状の観察も重要です。
時に血管を穿刺してしまうこともあります。
そのような場合は、最初は淡黄色だった胸水がだんだんオレンジ色になってきます。
慌てずに性状が変わってきていることを、施行者(医師)と共有し、今後のプランを検討します。
当たり前ですが、バイタルサインの変化がないか、あるようなら多量の出血の可能性も考慮されますので、血行動態を安定させ、造影CT等で塞栓可能な血管がないかを判断する必要性があります。
https://www.asbestos-center.jp/consultation/chuuhishu/3.html より引用
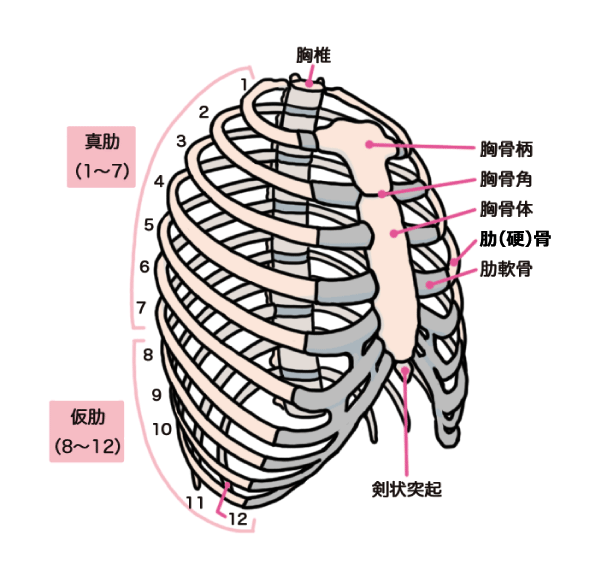
肋骨と肋軟骨
- 胸椎は12、肋骨も12本
- 胸骨に接しているのは1−7肋骨
- 8−10肋骨は肋軟骨で繋がっている
- 11−12肋骨は途中で止まっている
肋骨は何本ありますか?胸椎は何本ですか?
それぞれ、12本ですね。
そのうち胸骨に直接接しているのは、どの肋骨ですか?
1-7肋骨ですね。
8-10は肋軟骨として1つにまとまり、最終的には胸骨とつながっています。
11-12肋骨は、フリーの状態で、肋軟骨はありません。
このような鳥かご状の肋骨により、肺は覆われています。
肋骨がないとどうなるでしょうか。
フレイルチェストって聞いたことあると思います。
外傷で同じ高さの肋骨が2か所以上骨折し、吸気時にその部位が陥没するような状態の事です。
フレイルは動揺ですので、胸壁が波を打つように動揺したような呼吸様式となります。
通常吸気時には胸郭が拡張することで、胸腔内が陰圧になり、その結果肺が膨張します。
けれども、肋骨がないと息を吸っても、肺が広がりません。
肋骨骨折は基本的に、保存的に治療されます。
ひどい場合は、手術を行ったりする場合もあるようですが、わたしは見たことありません。多発肋骨骨折では、骨折治療のため人工呼吸を行うことで、胸腔内を陽圧にして肋骨の安定化を図ります。
ちなみに、第一肋骨ってすごく短くて太いのがわかりますか?
そのため、めったに折れることはありません。
高エネルギー外傷では、第一肋骨骨折の方もいらっしゃますが、あれば、かなりのエネルギーがかかったことが予測されます。
通常の肋骨骨折の診断はレントゲンでは難しく、CTを撮影すればよく分かります。
一番大事なのは病歴で、わたしの経験上放射線医でも肋骨骨折の読影は時に見逃されることを経験しています。
尿路感染症の身体所見で、肋骨脊柱角叩打痛というものがありますが、よくCVA叩打痛と呼ばれているものです。
他には、胆嚢炎の所見で、肝叩打痛という肝周囲の叩打痛を調べる検査があります。
明らかに陽性の方が、たまにいらっしゃるのですが、時に肋骨骨折であったということがあります。
病歴と身体所見が関係なさそうな場合で、骨折がある場合は、肋骨を丁寧にピンポイントで押していくと、ある一定の場所で圧痛を認めます。
病歴を聞き直すと「そういえば2週間前に転んだのよね」という方もいらっしゃいます。
高齢者の転倒は、原因がある場合が多いですので、身体所見と病歴をうまく組み合わせて使えるとよいと思います。
あと、レントゲンは肺野ばかりに目が行きがちですが、自分で読影の順番を決めて、しっかり肋骨や軟部組織なども確認しましょう。
前肋骨と後肋骨がありますので、そのあたりも意識すればいままで見ていたレントゲンも、違った角度から見えてくると思います。
肋骨が原因の稀な疾患と、胸痛の原因
- 胸痛は、まずは5Killers chest painを考慮(重篤な胸痛の5つの原因)
- つぎに、コモンな胸痛(肺炎・胸膜炎・帯状疱疹・外傷など)を考慮
- よくわからない胸痛は、その他の原因を考慮
- 骨が問題なら、骨を押せば痛く介達痛も生じる
- 筋肉や軟部組織の問題であれば、肋間の圧痛が生じる可能性が高い
例えば、稀なのか診断されていないだけなのかはわかりませんが、総合内科医が好きそうな病気で、Slipping rib syndromeというものがあります。
比較的限局した季肋部痛で、hook maneuverという季肋部を上方に引っ張るような身体所見が陽性になります。
中年に多い病気ですので、検査してもよくわからない季肋部痛を見た際には、鑑別診断の片隅にあげても良いかもしれません。
他にも、胸痛の鑑別疾患としては、肋軟骨炎やティーツェ(Tietze)症候群、胸骨痛症候群、リウマチ、SAPHO症候群、全身性エリテマトーデス(SLE)、再発性多発軟骨炎、若年者ではPrecordial catch syndromeなど多岐にわたります。
ナースが出来ることは、痛みの局在を知ることは出来ます。
局在がわかれば、診断がぐっと近くなります。
簡単なものでは、肋骨を押して痛むのか、肋間を押して痛むのかでは、前者では骨の問題で後者では肋骨以外の筋の問題の可能性が高くなります。
さらに、介達痛といって、胸壁を左右から押して痛みが増強するようであれば、骨に問題がある可能性が高くなります。
介達痛は、ヒビの入った鉛筆を両サイドからおすとヒビの部分に負荷がかかるようなイメージです。
このような、難しい診断は医師が行いますが、とても重要な情報として看護師であるあなたが提供できると、医療はよりよいものになります。
何より患者さんは診断がついて安心していただける場合もあると思います。
https://www.kango-roo.com/word/20840 より引用
縦隔(心臓・血管・リンパなど)
- 縦隔炎は縦隔内臓器の損傷や外科手術後で考慮される
- 気管支漏と肺瘻は感染症を考慮する上で重要
- 食道穿孔を来す異物(内視鏡の適応)は確認しておく
- 縦隔リンパ節腫脹の原因は多数ある
- 縦隔リンパ節腫脹をみたら、肺癌や結核など見逃しがないか確認
縦隔には、人体で最も大事な場所であるともいえます。
心臓や大動脈などの臓器が所せましと収められています。
心臓血管外科術後に最も遭遇したくない術後合併症で、縦隔炎というものがあります。
大事なところの感染症ですので、とても厄介です。
他には特発性食道破裂でも縦隔炎を来します。
気管が損傷しても、縦隔炎を来します。
例えば、ボタン電池が食道に滞留している場合も、食道穿孔のリスクになりますので、(準)緊急内視鏡の適応になります。
でも胸腔に空気が貯まる、気胸では縦隔炎にはなりません。
これは、気管支漏と肺瘻の違いです。
肺瘻の場合は、気管支の分岐が分かれており、末端ではほとんど無菌状態となります。
そのため、気胸単独で感染症が問題となることは、ほとんど無いはずです。
縦隔にはリンパ節があります。
縦隔リンパ節の腫脹は、心不全などで反応性に起こることが多いです。
厄介なものですと、肺癌やサルコイドーシス、結核などで縦隔リンパ節は腫脹します。
若い方の急性発症の疼痛で時々見かけるのが、特発性縦隔気腫です。
レントゲンでわからない場合もありますが、突然発症の胸痛でこの病気を想起すると、レントゲンの見方や身体所見の取り方も変わってくると思います。
通常みられないところに、エアーがないか、皮下気腫がないかを探しに行くと思います。
すべては、病歴です。
特発性縦隔気腫の場合は、劇団で大きな声を出す場合や、吹奏楽など強い圧がかかるような場合に散見されるようです。
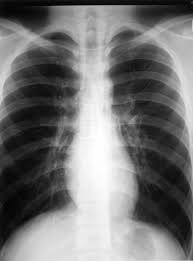
http://www.miyazaki.med.or.jp/ken-ishikai/kaishi/kaishipdf/370106.pdf より引用
特発性縦隔気腫の胸部X線
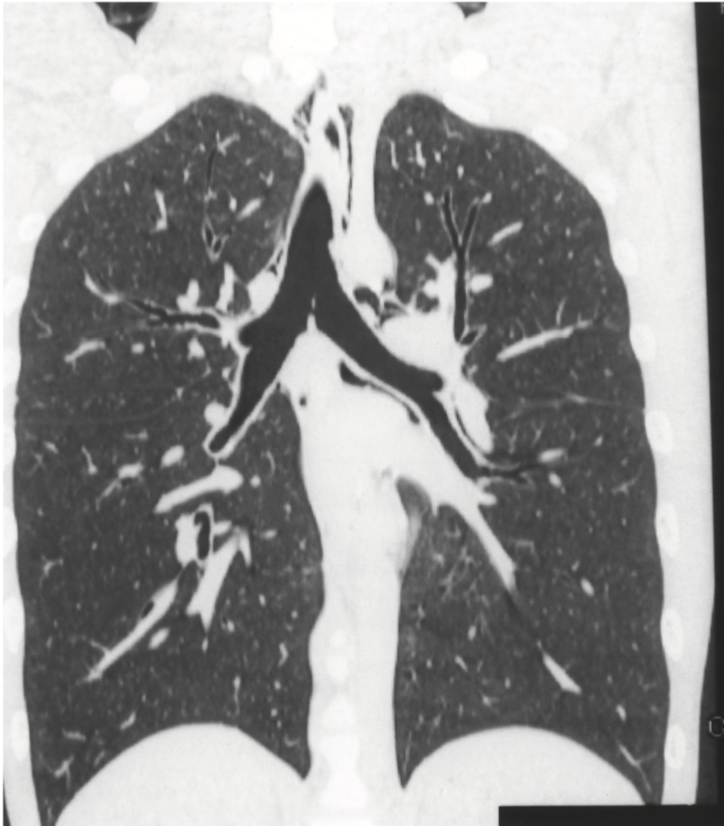
http://www.miyazaki.med.or.jp/ken-ishikai/kaishi/kaishipdf/370106.pdf より引用
特発性縦隔気腫の胸部CT(下)
生理学
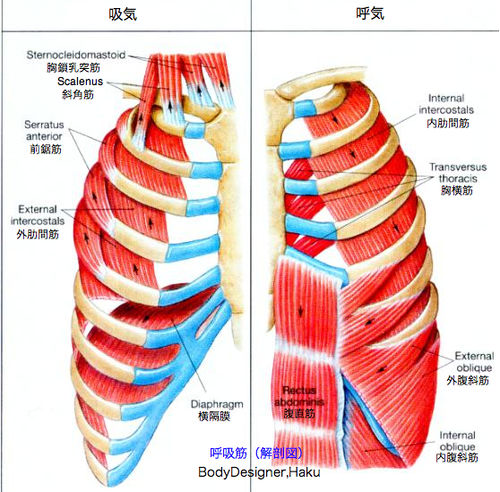
呼吸するために必要な筋肉
- 吸気で必要な筋肉は、胸鎖乳突筋が見やすい
- 呼気努力が強い場合は、腹直筋などの使用がある
- 頸を見るついでに内頚静脈もみる
- 呼吸努力が強い場合は、吸気なのか呼気なのかは意識する
まず見やすいのは、胸鎖乳突筋です。
身体所見で、頚静脈をみている施設は教育がよい病院である、と聞いたことがあります。
頚静脈には、内と外があります。
外頚静脈は浅いですので、ぱっと見でわかります。
内頚静脈は胸鎖乳突筋の下に隠れていますので、ライトを接線方向にあてて目線を水平に持ってきてみます。
その胸鎖乳突筋です。
他には内頚静脈からCVを留置する際のランドマークでも、胸鎖乳突筋は使われます。
胸鎖乳突筋は吸気のための筋肉です。
吸気努力が強いと、張っているのがわかると思います。
自分で触ってみてください、張っていないと思います。
思いっきり空気を吸い込んでみてください。
その状態が、吸気努力の状態です。
多少筋肉が張っているのがわかるのではないでしょうか。
他には痩せている人でわかりやすい、斜角筋や肩で呼吸するような方では、僧帽筋も発達してきます。
https://matome.naver.jp/odai/2136490523670640901/2136501039694093603 より引用
酸素化が低下する3(4)つの要因
- 肺胞低換気
- 換気血流比不均等分布
- シャント
- 拡散障害
酸素化を規定する2つの因子
- 酸素化は、平均気道内圧と吸入器酸素濃度により規定される
- 換気は、1回換気量と呼吸回数により規定される
肺胞低換気
単純に呼吸筋の疲弊や肥満など有効な「換気」ができない場合に生じます。
酸素化の障害とともに、換気の障害もありますので、高炭酸ガス血症を来します。
酸素化と換気は分けて考えます。
特に人工呼吸中の患者さんでは、酸素化は「平均気道内圧≒PEEP」と「FIO2(吸入気酸素濃度)」により規定されます。
一方、換気は「1回換気量」と「呼吸回数」により規定されます。
肺胞低換気は単純に、いろんな原因に伴う換気量の不足と考えていただければよいかと思います。
たとえば、肥満患者さんに多いですが、睡眠時無呼吸症候群という病気があります。
これは頸が太い人もリスク因子といわれていますので、上気道の狭窄または一時的な閉塞により酸素の取り込み(低換気)が起きる事で、酸素化と換気が障害されます。
繰り返しますが、4つの原因のうち、肺胞低換気は換気障害を伴います。
見逃されやすい肺胞低換気は、筋萎縮性側索硬化症(ALS)などのゆっくり進行する、神経筋疾患に多いです。
疑えば、これまでの経過や母指球筋、第一背側骨間筋、舌の萎縮などを認め、血液ガスを採取すると、低酸素血症と高二酸化炭素血症を認めるという具合です。
ALSを救急外来で診断する人は、ほとんどいないと思いますが、疑わなければ何も始まらないので、とにかく疑うことは大事だと思います。
酸素化の障害と換気の障害が合併している場合は、2型呼吸不全と呼ばれますが、2型呼吸不全の原因は肺以外の疾患でも起こるというのはポイントかもしれません。
換気血流比不均衡分布
呼んで字の如くです。
換気と血流を1:1としましょう(ほんとは部位により異なります)。
血流が1、換気が1です。
このバランスが崩れると、酸素化が悪化します。
例えば、血流が悪くなると換気は行われていますが、有効な換気ではなくなってしまいます。
代表的な病気が、肺塞栓症ですね。
肺は悪くないですが、換気を行うための血流を供給する肺動脈が詰まる事で起こります。
血流が0で換気が100だとしても、酸素化は全くよくはなりません。
これは極端な話ですので、シャントという病態でもあります。
通常肺炎を来すと、傷害された肺胞は機能しなくなるので、その部分の血流も低下して均衡を保つように人体はできています。
例えば、肺炎の患者さんの血圧が高い場合に、硝酸薬(ニトログリセリン)を使用するとどうなるでしょうか。
肺動脈拡張作用のある硝酸薬は、肺炎により傷害されている部位の血流を増加させるかもしれません。
すなわち換気血流比の不均衡となり、酸素化は悪化します。
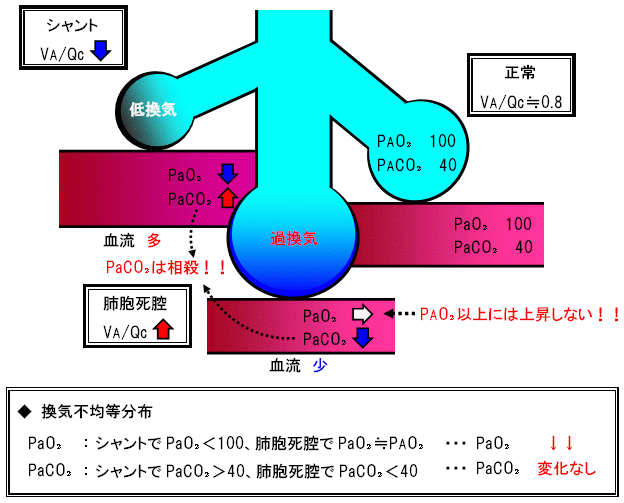
http://www.eonet.ne.jp/~hidarite/ce/kokyuu06.htmlより引用
シャント
シャントは、基本的には酸素投与を行っても、酸素化が改善しない病態です。PaO2/FIO2というものがあります。
読んだ字のごとくで、PaO2をFIO2で割り算したものです。
例えば、PaO2が80でFIO2が0.21であれば、380になります。
ですので、このくらいの数値が基準になります。
シャントだと、このP/F比(P/F ratio)というものが、悪くなります。
以前ARDS(急性呼吸窮迫症候群)の診断基準には、P/F<300というものがありました。
P/F<300で急性肺障害という概念でしたので、P/F<300ということは酸素化はかなり傷害されていると認識したほうが良いと思います。
吸入気酸素濃度は、だいたい4x酸素投与量ですので、例えば4Lだと4 x 4+20(室内気酸素分圧)=16+20=36なので、患者さんの呼吸の状態にもよりますが、FIO2は0.36ということになります。
5Lの酸素投与では、FiO2は0.4ですので、この状態で、PaO2が100ですとP/Fは250なので、5Lというと臨床的感覚でもわかると思いますが、結構悪い状態であると言えます。
ちなみに、FIO2 1.0ですとシャントがなければ500くらいになります。
以前は、人工呼吸中のFIO2を1.0にあげて、血液ガスをとりシャントがどのくらいかということが行われていましたが、最近は酸素投与の弊害もあり、あまりみかけません。
ちなみに酸素投与は、以前大腸癌術後2時間の純酸素投与で、手術部位感染(SSI)を予防できるというスタディがありましたが、最近はこれも行われていません。
むしろ最近は、心筋梗塞でのMONA(モルヒネ・酸素・ニトロ・アスピリン)の酸素投与ですら、死亡率を増やすという観察研究もり、より適切な酸素の滴定が求められる時代になってきています。
拡散障害
拡散障害で有名な病態は、間質性肺炎や心不全でしょうか。
肺には肺実質と間質があります。通常の肺炎は肺胞内の障害ですので、肺胞内の含気は低下します。
一方間質性肺炎では、肺の間質障害ですので、含気は保たれています。
ですので、呼吸をするたびに、肺胞に酸素が行き渡り肺胞が開くときの音として、細菌性肺炎では吸気全体の低音性断続性ラ音(Corse crackle;WetなCrackle)になるといわれています。
このあたりの、呼吸音のメカニズムには色んな意見があるようですが、明確に解明されているわけでは無いようです。
一方間質性肺炎では、肺胞の含気はありますので胸部X線(CXR)では、すりガラス陰影として全体的にうっすらと肺が透過された状態と認識されています。
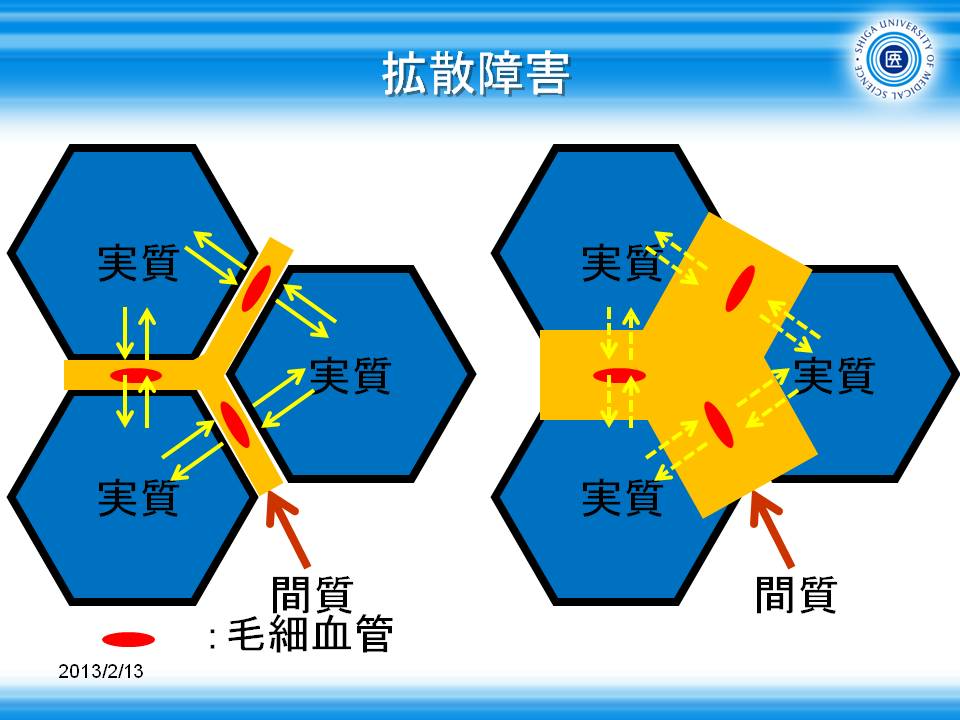
http://tnagao.sblo.jp/category/1301614-1.html より引用
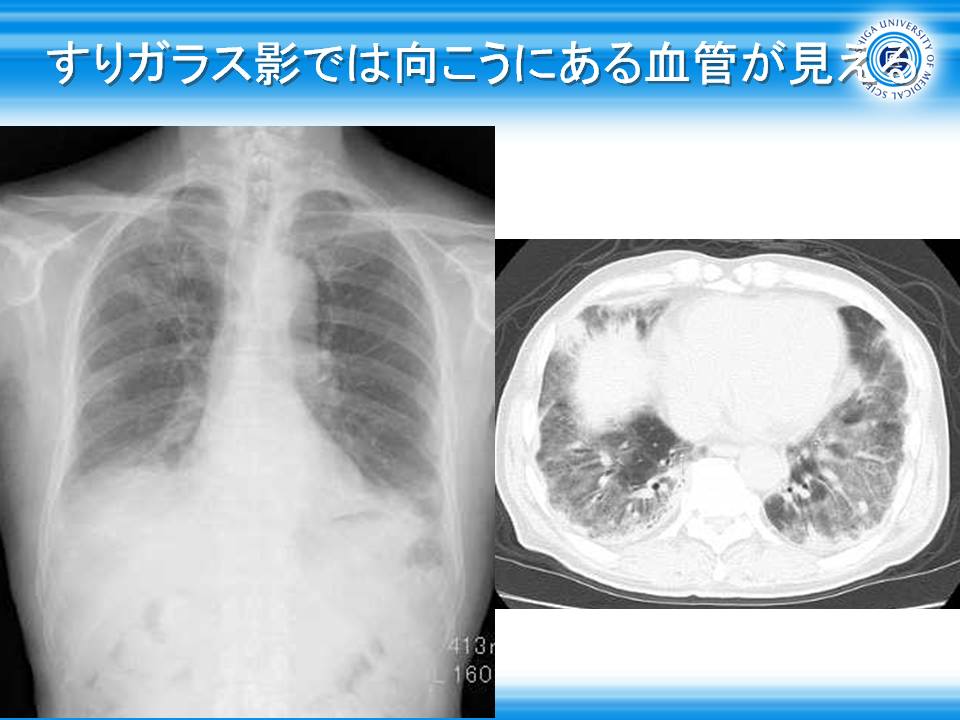
http://tnagao.sblo.jp/article/62117849.html より引用
呼吸ドライブの規定因子
呼吸ドライブには中枢性と末梢性があります。
通常中枢性はCO2です。
通常呼吸が苦しくなるのは、CO2が上昇するためと言われています。
ですので、潜水前に深呼吸を繰り返し、過換気にする事でより長い間潜水ができるとされています。
しかし、潜水中にCO2が上昇し苦しさを感じる前に、O2が不足してきますので、酸素不足に伴うブラックアウトをおこします。
日常でもCO2貯留したまま生活している患者さんがいます。
通常CO2だけ上昇するというよりは、O2の低下もきたしますので、いわゆるII型呼吸不全になります。
I型呼吸不全は、酸素化の障害、II型呼吸不全は酸素化+換気障害でした。
通常CO2が上昇している患者さんは、COPD(慢性閉塞性肺疾患)が有名です。
他には、中枢性や神経・筋肉の問題(肺胞低換気)の問題があることもありますので、肺以外の要素も考える必要があります。
慢性的な高炭酸ガス血症の場合は、CO2の上昇に慣れていますので酸素の低下、いわゆる末梢性の受容体が呼吸のドライブを司っていますので、酸素の取り込みのさらなる低下により、息苦しさを感じます。
臨床現場でも、例えばSPO2が85%程度でも、息苦しそうに呼吸しているCOPD患者さんが、「苦しくないです」って笑顔で言っている姿をよく見かけるのではないのでしょうか。
このように、低酸素と高炭酸ガス血症に慣れている方では、酸素化のさらなる低下に伴い、息苦しさを感じます。
息苦しさを感じなければ、例えば頻呼吸等での代償ができなくなりますので、CO2は更に上昇して、最終的にはCO2ナルコーシスという状態になります。
ちなみに、COPD急性増悪では、喘鳴があるという事もそうですが、生理学的には酸塩基平衡の代償不全がみられるのが特徴です。
通常COPD患者さんは、CO2が貯留しており呼吸性のアシドーシスを代謝性に代償していますが、様々な原因によるCOPD急性増悪では、不揮発性の酸である腎臓での代償には対応できずに、アシデミアとなります。
酸素運搬
酸素を体内に取り込むことができたとしても、組織へ最終的に届け、ミトコンドリアを機能させることが重要です。
細胞レベルで酸素投与を考慮する場合は、3つの因子が重要です。
酸素運搬3つの因子
- SPO2
- 心拍出量
- ヘモグロビン
通常、酸素が不足している場合は、SPO2をみて酸素投与を決定します。
SPO2とはヘモグロビンにどの程度酸素が飽和しているかという指標ですので、Hbに酸素が飽和していても、Hbが少なければ、すなわち貧血があれば、組織への酸素運搬は低下します。
逆にHbが低下している場合は、より多くの酸素を運搬する必要がありますので、SPO2は通常高くなります。
そのため、SPO2が高いというだけで安心するのではなく、Hbはどうかと考えてみることも大事です。
ちなみに、急性の貧血ではHb<7.0mg/dlで輸血の適応と言われます。
心不全等の心疾患がある場合は、Hb<8.0mg/dlとされています。
たとえば、人工肺(Respiratory ECMO)を使用する場合は、SPO2は70%でも許容して、ECMOのフローが取れるように、Hb>10mg/dl以上を目指すという戦略もされています。
もう一つ重要なのが、心拍出量です。
たとえば、HbとSPO2は、トラックに満タンに積んだ状態であると言えます。
けれども、この荷物を目的地に届けなければ、なんの意味もなしません。
つまり、タイヤやエンジンや道路等が必要であり、これらをまとめて心拍出量になります。
心拍出量とは、何だったでしょうか。
1回拍出量 x 心拍数
1回拍出量はどのように規定されていたでしょうか。
心収縮力や前負荷・後負荷
まとめとして、酸素運搬の式を示します。
DO2 = CO x (Hb x 1.34 x SaO2 + 0.0031 x PaO2)
DO2とは、酸素デリバリーの事です。
それらを規定するのが、繰り返しになりますが、Hbと心拍出量とSPO2になります。
ちなみにこの式には、PaO2もDO2へ影響を与えていますが、ご覧の通り0.031倍です。つまり、他の3つの要素と比較して、ほとんど無視してもよいと言える程の値です。
このあたりの、酸素需給バランスの破綻が、「ショック」と言われる状態です。
症例:肺炎の診断
あなたは、平日日中の救急外来(1次~3次まで対応)で勤務しています。
65歳の男性が、発熱を主訴に来院しました。
あなたならどうしますか?
患者さんが労力を惜しんでまで、病院へ来るためには、理由があります。
普通に考えて、「つらい症状を緩和してほしい」「今の症状の原因(診断)を知りたい」「心配なので一度見てもらいたい」などだと思います。
救急外来では、トリアージが行われて、適切に診察の迅速度を判定していきます。
そこで、この人が緊急を要するかどうかの判断がなされます。
この患者さんは、それほど迅速に診察を行わなくてもよい、とトリアージの結果判断されました。
特定行為研修を受けたあなたは、少し時間があります。この患者さんの何が知りたいですか?
フィジカルアセスメント
フィジカルアセスメントは、この段階から始まっています。
例えば、平日日中に受診するのと、夜中2時に受診するのとでは、後者のほうが、より慎重に対応したほうが良いです。
もちろん、夜なので、医療者の疲労等に伴う、ミス等の誘発の可能性もありますが、通常の良識を持った人であれば、ふつう夜中の2時には来院しません。
よほど、患者さんはつらかったのだと思って、対応したほうが、いろんな意味でよいと思います。
SQ(semantic qualifier)
この時点では、まだ発熱しかわかりません。
主訴が発熱の場合は、気を付けなければいけない事があります。
主訴は、読んで字の如く、患者さんの主な訴えですが、可能であれば、医学的用語に変換させると、より分かりやすいです。
これを、SQ(semantic qualifier)といいます。
SQは、例えば、難聴を伴わない、体位変換時の非持続性回転性めまいであれば、良性発作性頭位めまい症の可能性が高くなるといったかんじです。
high yieldとLow yield
診断に寄与するものを、high yieldな所見といいます。
その逆は、Low yieldになります。
発熱という症状は、膨大な病気の中で、ある病気を特定するのに必要な情報に乏しいということになります。
そもそも、臨床現場では、熱が出たと言って患者さんやその家族は大騒ぎして、1日に何回も検温を行う風景を見かけますが、発熱という症状では、何の診断にも迫れないのです。
もう一つついでに言いますと、CRPという炎症反応を見る、血液検査があります。
CRPが上昇する病気も、これまたたくさんあるので、診断という観点からは、まったく病気の本質に迫れないのです。
同じ血液検査でも、血液培養だとどうでしょうか?
血液培養から、菌が検出されると、大ごとですので、いくつかの診断に絞ることが可能となります。
診断に迫れる検査という観点からは、血液培養はhigh yieldな検査であると言えます。
最近のCOPD患者を対象にした研究では、CRPを指標に抗菌薬を使用したほうが、適正な抗菌薬選択が可能であった、というような研究もあります。
このような研究をみますと、抗菌薬の使用の検討には必要な検査になりますが、肺炎を含む感染症といった観点からは、絶対悪とまでは言えない検査なのだと思います。
何事も、Less is more.(過ぎたるは及ばざるが如し)なので、適切に使用する姿勢が大事なのです。
例えば、入院患者さん全員に心電図モニターを装着すると、死亡率が減ると思いますか?
わたしはそのような研究は知りませんが、全員にモニターをつけると、False alarm(間違いアラーム)が鳴り続けることで、本当に心停止になっていた場合に適切な対応が取れなくなるのと同じだと思います。
では、先ほど提示した、65歳男性の発熱患者さんには、何を聞いていけばよいでしょうか?
この情報だけでは、不足しているので、ひととおり、病歴を聴取すると思います。
4日前に風邪をひいて、本日熱を測ったら熱があったので、心配してきました、と患者さんは、言っています。
他に、何か知りたい情報はないでしょうか。
この患者さんは、4日前より風邪症状があったということです。
ほんとに風邪なのでしょうか?
風邪(感冒)の症状には、鼻汁・咳・咽頭痛などの、臓器非特異的所見が揃っている事が必要です。
そのあたりの情報を聴取しましょう。
どうやら、3日前には、これらの症状がそろっていたようです。
しかし、本日になり咳や痰が増えてきて、呼吸困難感も出てきたようです。
普通、風邪でしたら、時間経過とともに改善してくるのが普通の経過だと思います。
もちろん、感染後咳嗽(風邪をひいた後の、気道過敏性亢進に伴う咳)が長引く事はありますが、痰が増えたり、呼吸困難が出ている事には、違和感があると思います。
時間経過をうまく使うには、どのような病気であれば、症状がどの程度続くのか、という事を念頭にアプローチすればよいと思います。
病歴から、発熱に加えて、先行する感冒症状と、咳・痰の増悪と呼吸困難感という、比較的high yieldな情報がわかりました。
鑑別診断;Differential diagnosis
このあたりで、鑑別診断を考えます。
通常は、よくおこるもの(コモンなもの)を3つくらい、その病気の可能性を考慮しつつ、病歴や身体所見を聴取していきます。
肺炎でしたら、ほかにどのような所見を伴えば、より肺炎らしさが増すでしょうか?
身体所見だと、呼吸音の低下や、副雑音、食欲の低下や呼吸数増加等の、臓器特異的所見を認めると思います。
臓器特異的所見をとるということは、治療開始後の所見の経過フォロー(改善しているのか否か)にも使えますので、とても大事な所見になります。
その結果、肺炎の可能性が高いので、ここで初めて、血液検査、胸部X線、胸部超音波等の多少侵襲性のある検査を施行する事になります。
胸部X線の結果、みぎ下肺野に浸潤影を認め、超音波でも、同部位にBラインを認めました。
ということで、この方の診断は、肺炎でよさそうです。
肺炎と診断したら、その後何が必要ですか。
まず、重症度判定を行う必要性があります。
最も簡便なのは、CURB-65スコアで、意識・BUN(脱水)・呼吸数≧22・年齢65歳以上の5つの項目だけで判定可能な便利なスコアがあります。
2ポイント以上だと、入院の適応とされています。
日本だと、ADROPというスコアリング方法もあります。
このAROPがCOVID-19の死亡率予測との関連性が示されています。
まさに、日本から世界へ、ですが一般的には国際的に標準化された方法を用いる方がよいと思います。
というのも、自分たちのデータをとっても、比較できるものがないと、そのデータがよのか悪いのかわからないからです。
とはいえ、ここは日本ですのでどちらを取るのかは、施設基準に従うかで良いのかもしれません。
国際的に有名なのは、PSIですが、評価項目が多岐にわたるので、先に述べたどちらかのスコアで客観的に重症度を評価すればよいと思います。
抗菌薬の選択
次に病歴より、どのタイプの肺炎かを、検討する必要があります。
例えば、市中で起きた肺炎でしたら、セフトリアキソンという抗菌薬とアジスロマイシンなどの非定型肺炎をカバーする抗菌薬を使用すれば、抗菌薬が外れている可能性は少なくなります。
念のため、非定形肺炎の話にも触れておきます。
分類としては、細菌に分類されますが、細胞壁をもたないため、細胞壁合成阻害薬である、βラクタム系の抗菌薬が効きません。
非定型肺炎のスコアリングに挙げられるような、症状が特徴です。
ざっくり言いますと、グラム染色で細菌が見えなくて、その割に頑固な乾性咳嗽を伴い、通常元気な人といった、見た目になります。
しかし、なんとも言えないので、非定型肺炎をカバーするのも、このあたりのスコアリングやグラム染色を参照し医師の判断で決める場合が多いような気がします。
市中肺炎だと、先ほど述べたセフトリアキソンを使用することで、一般的に想起できる定形肺炎の細菌はすべてカバーできるので、セフトリアキソンの出番は肺炎では増えてしまいがちです。
肺炎のBig6
この患者さんは、入院歴もなく、自宅で生活されている、患者さんですので、市中肺炎でよさそうです。
では、肺炎の原因菌6つわかりますか?
- 肺炎球菌
- モラキセラ・カタラリス
- インフルエンザ桿菌
- マイコプラズマ
- クラミドフィラ
- レジオネラ
まずは、最も多い肺炎球菌です。
他には、肺炎桿菌、モラキセラですね。
この3つは、グラム染色で見えるタイプの定形肺炎です。
マイコプラズマ・クラミドフィラ・レジオネラはいわゆる、非定型肺炎です。
日本では、非定形肺炎のスコアリングがありますので、非定形肺炎の可能性を考慮する際に、使用してみるとよいと思います。
実際の臨床では、非定形肺炎のみをターゲットに治療を行うことは少なくて、定形肺炎の治療に加えて、非定形肺炎の治療も行うのが一般的だと思います。
グラム染色
特定行為における、抗菌薬の選択にあたっては、グラム染色を活用してほしいと思います。
何も考えずに、というのは言い過ぎですが、ある程度の根拠(手間暇かけて)をもって、抗菌薬は処方すべき、くらいの認識でよいと思います。
ただ、敗血症の患者さんには、抗菌薬投与は、早ければ早いほどよいという研究がいくつかありますので、そのような急ぐシチュエーションでは異なる話です。
特定行為看護師として、抗菌薬の選択を行う機会があるようでしたら、是非Gram染色を見に行きましょう。
太田西ノ内病院が作成されたスマホ用のアプリがあり、とても役に立つと思います。
血液培養
あと、手間暇かけると言えば、血液培養です。
市中肺炎の血液培養陽性率は、10%前後といわれています。
肺炎患者さんの10人に一人しか、血液培養が陽性にならないので、取らなくてもよいでしょうか。
基本的に、抗菌薬を使おうと思った時が血培を取るとき、という認識でよいと思います。
採らなくて後悔することは、よくありますが、取って後悔することはたぶんゼロです。
とはいえ、わたしが行った調査では、重症肺炎ではない患者さんの場合、ほとんど血液培養の結果は陰性でした。
この結果だけをみると、肺炎に血液培養を採取する意義は乏しいです。
また、ガイドラインでも、血液培養は不要と記載されているものもあります。
純粋な肺炎であれば、血液培養は不要なのでしょうが、例えば感染性心内膜炎の結果体力が低下して肺炎になったという場合も、特に高齢者では考慮する必要があります。
高齢者の場合は「ヒッカムの格言」も必要です。
「オッカムの剃刀」と「ヒッカムの格言」
全ての事象は、まずオッカムの剃刀の哲学にのっとり、診断を突き詰める事が必要です。
オッカムの剃刀とは、全ての事象は1つの診断から生じているということです。
例えば、腹痛・発熱・咳などの症状であれば、一般的には腹痛の症状が肺炎とは合わないと思いますが、肺炎で腹痛はよくある症状です。
そのため、肺炎に腸炎が合併していると考えるよりは、腹痛の原因は肺炎であれば、一元的に物事の事象を説明可能です。
もう一つのヒッカムの格言ですが、特に高齢者の様々な症状は、2つ以上の原因があるような場合を差します。
例えば、発熱・咳・低酸素・膿尿・細菌尿・肋骨脊柱角叩打痛陽性ばなら、肺炎と尿路感染が同時に起こっている可能性を示唆します。
もっとも、このケースの場合は尿路感染症により意識が朦朧とした事で、誤嚥性肺炎を生じている可能性も考慮すべきです。
治療効果判定
- 治療効果判定は、全身的な所見と臓器特異的所見で考える
- 肺炎なら、呼吸数の推移は必ず評価する
- 抗菌薬の治療効果判定は、72時間後に行う
- 胸部X線は治療効果判定には使わない
この患者さんは、現時点で、感冒症状に続発する下気道感染症、つまり肺炎にかかってしまったと判断できます。
そして、重症度と非定形肺炎の可能性を検討して、セフトリアキソンによる抗菌薬加療目的に、入院加療が選択されました。
では、この患者さんの肺炎の評価はいつ・どのように行うべきでしょうか。
通常、抗菌薬の効果判定は、72時間後に行われます。
3日目ですね。
抗菌薬を使用して3日たっても、症状が改善しない場合は、抗菌薬が効いていない可能性やそもそも診断が正しいのか、などの検討が必要になります。
では、その症状とは、どのようなものでしょうか。
一般的に、肺炎であれば、肺に関する臓器特異的所見の評価を行います。
肺に特異的な所見には何がありますか?
まず、呼吸数は毎日評価してほしいです。
入院当日の呼吸数が24回だとして、翌日には20回、3日目には18回のような形で、減少してくるはずです。
呼吸数はかならずみる
呼吸は、なぜ早くなるのでしょうか?
肺炎の場合は、酸素の取り込みが悪くなります。
酸素化が悪化する要因、4つありました。
肺炎の場合だと、換気血流比不均衡分布により、酸素化が障害されます。
かつ、細菌感染ですので、組織の酸素不足が懸念されます。
敗血症でよく起きますが、このような理由で、呼吸の受容体に作用して、呼吸数は早くなります。
また、単純に酸素化が悪い場合も、呼吸の受容体に作用して、呼吸数が早くなります。
より重篤な状況になると、アシドーシスとかアシデミアといった、血液が酸性に傾くことにより呼吸数を増加させるようになります。
アシドーシスの場合は、酸素不足というよりは、揮発性の酸(二酸化炭素)を体外に出すことで、血液の酸性を調整しています。
アセスメント
臓器特異的評価と全身性の評価を行っているうちに、痰の培養結果が出ました。
肺炎球菌という結果でした。
ここで、もう少し深くアセスしてみましょう。
筆者の主観もだいぶありますが、肺炎球菌性肺炎であれば、痰のGram染色が最も信頼がおける検査だと思います。
肺炎球菌性肺炎の、診断はどのように行いますか?
そもそも、どの様な方法がありますか?
1つはGram染色で、グラム陽性双球菌で周囲に莢膜(ハロー)を伴い、白血球に貪食されていれば、ほぼ肺炎球菌性肺炎と診断できます。
ただし、基礎疾患のあるような高齢者では肺炎球菌以外の肺炎が関与している可能性も考慮すべきだと思います。
肺炎球菌以外で多いのは、やはり誤嚥性肺炎の除外だと思います。
そこで、誤嚥性肺炎の診断にもある程度精通しなければならないわけです。
けれども、誤嚥性肺炎の診断にはゴールドスタンダードはなく、病歴から診断することがほとんどだと思います。
例えば、普段からムセながら食べている方が、発熱と低酸素と頻呼吸を主訴に来院、などの病歴では、肺の臓器特異的所見を伴いますし、20代の頑固な咳を伴う発熱で胸部X線で浸潤影を認めれば、通常は市中肺炎を考慮すべきです。
誤嚥性肺炎
誤嚥性肺炎の治療は、どのようなものがありますか?
絶食補液で良いでしょうか?
医師が出す指示でしたらそれで良いと思います。
けれども、みなさんは看護師ですので、医師の指示を愚直に聞くというよりは、医師の指示を受けて自ら噛み砕いて(アセスして)患者さんにアプライするという手順を踏むことになります。
ABCDEアプローチ
A: acute problem
B: best position/assist/ meal form
C: care of oral
D: drug/ disorder of neuro/ dementia/ delirium
E: energy/ exercise
A:急性疾患の治療
B:体位と食事介助と食事形態
C:口腔ケア
D:薬剤、神経疾患、認知症、せん妄
E:栄養、エクササイズ
まずは、急性疾患の治療として抗菌薬の選択です。
最も頻用されているのは、アンピシリンスルバクタムという薬剤が多いです。
その次にセフトリアキソンが多いと思います。
肺炎に対して使用する場合の注意点としては、アンピシリンスルバクタムは、BLNAR(βラクタマーゼ非産生アンピシリン耐性)をカバーできていない点が挙げられます。
他には、嫌気性菌カバーがセフトリアキソンでは弱いということで、誤嚥性肺炎を疑えばアンピシリンスルバクタムが最もよく使用されている抗菌薬であると思います。
しかし、2019年に公表された、ATS/IDSAの市中肺炎ガイドラインでは、誤嚥性肺炎においてルーチンでの嫌気性菌カバーを推奨していません。
その理由として、引用文献が2つ挙げられていますが、それぞれ古い文献ですので、新奇の知見により、ガイドラインが変更されたわけではなさそうです。
わたしのリサーチでも、このガイドラインの影響なのかはわかりませんが、以前と比較し、誤嚥性肺炎に対して嫌気性菌を積極的にカバーするシチュエーションは減ってきています。
とくに高齢者は、せん妄のリスク因子ですので、高齢に加えて多臓器障害があるようならせん妄発症の確率が上がります。
1日1回の点滴になれば、単純に回数を減らすことがせん妄の予防になるわけではありませんが、患者さんが気にする機会を減らすことはできます。
交絡因子としては、抗菌薬自体の供給制限なども重なった影響もあるのかもしれませんが、特に困ったことは無いように思います。
つまり、シンプルに誤嚥性肺炎を含む市中肺炎であれば、セフトリアキソンを使用すれば良さそうです。
プラス、必要に応じて、非定型肺炎のカバーを考慮すれば良さそうです。
そもそも、原因微生物(痰培養結果)が上気道常在菌ですので、抗菌薬が必要なのかという議論もあるかもしれません。
抗菌薬使用時の塩分負荷
- 特に心不全の際には、点滴に入っている塩分量を把握しておく
- 心不全は、一般的に塩分6g制限
- アンピシリンスルバクタムであれば、通常量使用で約6gの塩分負荷になる
高齢者は、心不全の方も多いと思います。
というか、通常の心不全は、ほとんど高齢者だと思います。
よく使用されている、アンピシリンスルバクタムだと、比較的塩分負荷が多くなってしまいます。
3gで約10mEqのNa負荷になってしまいます。
生食100mlに約15mEqのNa含有ですので、通常の使用量だと1回25mEqのNa負荷になります。
これを、通常3−4回/日ですので、100mEq程度のNa負荷になります。
塩分1g17mEqですので、アンピシリンスルバクタムを生食に溶解することで、1日約6gの塩分負荷になります。
憶えかたとしては、生食100mlで塩分約1gです(実際は0.9g)。
抗菌薬だけで、1日4回投与で40mEq/日として、塩分約2.5gです。
塩分負荷が問題となる患者さんには、5%ブドウ糖で抗菌薬を溶解して対応することもよくあると思います。
余談ですが、浸透圧を規定する因子は、Na・糖・尿素窒素の3つがありました。
Naの場合は、引っ張ってくる力が最も強い(張度)ので塩分負荷の観点からは注意が必要です。
一方臨床的には、SIADとよばれる抗利尿ホルモン不適合分泌症候群はよく見られます。
原因はざっくり、肺・脳・薬です。
つまり、肺炎ではよくNaを喪失しやすいと言えます。
セフトリアキソンの利点と欠点
- 1日1回の点滴なので、外来での治療も可能
- 肝臓排泄なので、腎機能が悪くても調整が不要
- 胆嚢炎のリスクが上がるとされている
一方、もう一つよく使用されるセフトキアキソンの利点には何があるでしょうか?
この薬剤は、唯一外来で点滴治療ができる、と言ってもよい抗菌薬になります。
24時間毎の投与が可能で、グラム陽性球菌やグラム陰性桿菌の多くをカバー可能ですので、よく使用されます。
また、肝臓排泄の薬剤ですので、腎機能に応じた調整が不要で有ることも利点です。
一方肝排泄ということは、肝障害をよく起こします。
とくに胆石・胆泥のある患者では、胆嚢炎のリスクが上昇しますので、状況に応じてセフトリアキソン以外の薬剤を選択します。
ちなみに第3世代セフェムで排泄経路が腎排泄の薬剤は、セフォタキシム(CTX)になりますので、セフトリアキソンの代替薬としてたまに使います。
ただし、CTXの場合は投与回数が増えるのは欠点かもしれません。
超音波の活用
セフトリアキソンで胆嚢炎を起こしやすい、ということは抗菌薬投与前もしくは救急では急いで抗菌薬を投与しますので、投与後に超音波で胆嚢を見ておくことが必要になります。
胆石に関しては、CTよりもエコーのほうが感度が高いと言われていますので、是非積極的にエコーを当ててください。
エコーがない場合でも、セフトリアキソンを使用している場合は、フィジカルで肝臓の叩打痛や、Murphy徴候などの所見が有意になる場合もありますので、経時的に評価することをおすすめします。
血液データで見つかることが多いのですが、看護師であれば、そのくらいのフィジカルは普通に取れることを目指してください。
ちなみに、胆嚢炎の際は有名なMurphy徴候よりも、よりシンプルな肝叩打痛のほうが感度が高かったという研究もあります。
シンプルな検査ほど、個人差が出にくいと言えるでしょう。
フィジカルアセスメント
フィジカルの話が出ましたが、フィジカルの感度・特異度などの有意所見が様々なテキストに記載してあると思います。
これらの所見は、あくまでもある程度、研究目的のためにコントロールされた験者であるという事には留意しておく必要があります。
素人がフィジカルの所見をとっても、過去の感度・特異度などはあてにならないことも多いと思います。
ある程度、職人技の部分があります。
このあたりのフィジカルは、最近は動画がインターネット上に拡散されていますので、動画を見て習得するという方法が1つあると思います。
もう一つは、上手な人のフィジカルを間近に見るということも極めて重要だと思います。
例えば、医学生はMurphy徴候を教わっていますが、医学生のとるMurphy徴候と、慣れた人の取るMurphy徴候では、その所見の解釈には大きな乖離が生じると思います。
その眼でみる
そもそも、フィジカルはCTの画像と同じく、「そこに絶対にあるはずだ」という病歴より追求された所見の確認を行う行為だと思います。
たとえば、病歴で胆嚢炎が最も疑わしい場合、Murphyが陰性であれば、通常病歴のほうを信頼します。
逆にMurphy陽性だけど、病歴では胆嚢炎らしくない場合では、胆嚢炎の可能性はずっと低くなります。
病歴陰性で、所見が陽性の場合は、もう一度病歴に立ち返って、評価を行います。
そこで、身体所見で得られた病気らしさの上げ下げを行うことになります。
フィジカルは絶対的なものではなく、あくまでも補足的なものです。
病歴と身体所見は一連のサイクル
例えば、肺炎の所見が全くない人でも、呼吸副雑音を聴取するシチュエーションはよくあります。
その場合は、肺炎らしさの病歴はないか、もう一度レビューオブシステム(ROS)を行います。
病歴から得られた仮説の診断を確かめるために、身体所見を行います。
けれども全く関係ない所見、例えば尿路感染症を疑っているのに、胸部背側でFine crackleが生じた場合は、肺に関する病歴をもう少し詳しく聞いていきます。
このように、身体所見を取る前にはある程度の鑑別診断をもとにとっていきます。
鑑別診断をあげて、フィジカルは確かめるために
逆に鑑別診断もなく、身体所見だけをとっても 何も有益な情報は得られないと思います。
事前情報のないCTをみても、見落としは増えると思います。
けれども、病歴や身体所見より、例えば「虫垂炎があるはずだ」という目で、写真をみることで、虫垂という臓器に注目することになります。
そこで初めて、虫垂炎の可能性を検討する粗上にのる事になるのだと思います。
画像は順番を決めて読む
放射線科の医師に限ったことでは無いですが、CT画像を読む際には、読む順番を決めている方がほとんどだと思います。
読む順番を決めなければ、例えば脾臓摘出後の状態に気づかないということは、ありえない事ではありません。
また、自分がどの臓器を見ているのかで、CT値を変更する必要性があります。
デフォルトで出された画像をそのまま読んでも、例えば造影CTとったはよいものの、大動脈解離に気づかなかったり、ということも起きる可能性があります。
疾患の重み付け
繰り返しになりますが、身体診察も重み付けですので、病歴でどの程度その疾患の可能性を検討しているのか、という事を自分のなかで決めておく必要性があります。
例えば、腹痛でしたら、たくさんの臓器がありますので、臓器別に考えても良いと思います。
他には、我々がよく行っているのは、
- よくある疾患
- 見逃したらまずい疾患
- 長期的にみて見逃したらまずい疾患
で考えることが多いです。
殆どは、よくある疾患です。
我々は「コモン;Common」ディシーズとよんでいます。
ある格言では、コモンな病気の稀な症状、稀な病気のコモンな症状と言われています。
例えば虫垂炎は極めてコモンな病気ですが、罹患件数が多いため稀な症状を来し、騙されることも多いです。
検査前確率
例えば、冬季の救急外来で、発熱と筋肉痛と咽頭痛で来院されて、周囲ではインフルエンザが流行している、20代の男性だとします。
このようなシチュエーションでは、インフルエンザの事前確率が極めて高いことになります。
ただ、このようなパターン認識を繰り返してしまうと、尿路感染や心筋炎などが時々混ざってきて、命に関わるミスを起こすことにもなりかねません。
パターン認識は、経験により研ぎ澄まされるものですが、ときに思考停止に陥ってしまう可能性を秘めています。
そのため、ある疾患の可能性を極力上げることと、ある疾患の可能性を極力下げる努力が必要になります。
ちなみに検査前確率は、診断そのものと言ってもよいほど重要なものです。
検査前の確率が高ければ、検査の如何によらず、診断されます。
先に上げた、インフルエンザでしたら、家族にインフルエンザがいて、つらそうで、高熱があれば、臨床的にインフルエンザです。
この場合、検査前確率を80%と見積もれば、残り20%は他の熱源検索に費やします。
インフルエンザの迅速検査を行っても、今後の治療などのマネジメントには影響を与えませんので、極論ですが必要ないということになります。
コモン・マストルールアウト
ほとんどは、コモンな疾患(コモンディシーズ)ですので、その可能性を上げることに注力します。
インフルエンザでしたら、先程あげたように、周囲の流行や身体所見でインフルエンザ濾胞などの身体所見を複合的に考慮し、インフルエンザの可能性を上げることになります。
例えば、悪寒戦慄というキーワードは、菌血症を示唆する所見です。
そのため、インフルエンザによる悪寒なのかどうかを、きちんと判別する必要性が生じます。
違和感を感じれば、インフルエンザの流行時期でも、血液培養等を採取し、菌血症らしさを吟味することになります。
見逃してはいけない疾患はマストルールアウト;Must rule outとよんでいます。
その可能性がある以上、可能な限り否定する努力が必要な疾患になります。
例えば、大動脈解離の可能性が2%だったとします。
2%なので可能性は低いと考えるかどうかということです。
2%ですと、50人そのような人がいれば、一人は大動脈解離になります。
その一人は、極めて重大です。
よくメディアでも、訴訟になっていると思います。
医療事故を考慮する上でも、重要です。
医療事故は、医療者全員で予防することが必要です。
ちなみに大動脈解離の場合は、D-dimerという検査が除外には使えるといわれています。
この場合も程度問題で、感度が98とか99%とかいわれていますので、D-dimerが陰性であれば、大動脈解離の可能性は肺塞栓同様に50人に1人位はいる可能性があります。
偽腔開存などは血栓を作りにくいので、D-dimerが上昇していない可能性も考慮する必要があります。
この場合もやはり、病歴につきます。
病歴で、突然発症であれば、「さける・やぶれる・ねじれる・つまる」のキーワードになりますので、大動脈解離の可能性を積極的に考える必要が出てくるということになります。
文字だけでは伝わりづらいですが、急性発症と突然発症は全く別物になります。
突然発症は、上記に記載したやばい病気の可能性が極めて高くなります。
当然患者さんは素人なので、きちんとそれらの情報を伝えてはくれません。
聞きに行く姿勢こそが重要です。
LikelihoodとConsequence
〜よくあることと稀だが起きたら重大な事〜
飛行機事故でなくなる方は、同じ乗り物である自動車などの交通事故の比にならないほど、極めて少ないと言われています。
けれども、飛行機の事故は大々的に報道され、そのショックも計り知れないものとされます。
同じ乗り物であるはずなのに、です。
これは、自動車などの交通事故はある意味日常茶飯事だからです。
特に外傷を受け入れる病院のスタッフは、交番の前においてある、死亡者1とか0などの看板をみて、今日は死亡0で良かったと思うのではないでしょうか。
それほど、毎日のように起こる死亡事故ですので、ニュースでの報道がなされたとしても、飛行機事故のように大々的な報道にはならないのです。
このあたりのロジックは、医療と似ているかもしれません。
例えば、COVID-19で死亡した患者さんと、子宮頚癌で亡くなる患者さんの比較がときに話題となります。
もちろん同じ土俵での議論とはいきませんが、死亡者数での比較では、比にならない程の数といわれています。
予防が出来るワクチンがありますが、いまだに接種状況は滞っています。
医療においては、可能性がある限りは、その可能性がある/なし、の二元論ではなく、どの程度の確率があるのかが問題です。
医療者は、その可能性を可能な限り予測し、可能性を減らすことが医療者にとっては必要です。
長期的視点で考える
もうひとつは、長期的にみて見逃したらまずいものです。
殆どは、”悪性腫瘍”になります。
胸部CTの撮影で、偶発的に肺癌が見つかった場合など、その場で処理する必要性はありませんが、必ずフォローを入れておくなど、の対応が必要です。
このあたりも、よく話題になりますが、放射線科の読影結果がスルーされてしまうことは、多くの病院で起こっているようです。
システムで改善しようとしていますが、なかなか追いついていないのが現状かもしれません。
読影システムも、医師だけのものとなっているのが、問題なのかもしれません。
看護師も読影結果を参照し、プロブレムリストに列挙されていない場合は、カンファレンスなどで確認するなどで、ある程度は防ぐことも可能なように思います。
医療は医師だけの一枚岩なのか、それ以外のメディカルスタッフも含めた一枚岩なのかだと、後者の方が医療事故は減少するのではないかと思っています。
特に薬剤などは、医師が指示を出し看護師が施行しますので、ある意味最後の砦です。
医師の指示間違い ▷ 看護師の指示受けや薬剤師もスルー ▷ 投与時の確認で発覚した場合などは、まさに看護師は最期の砦といえます。
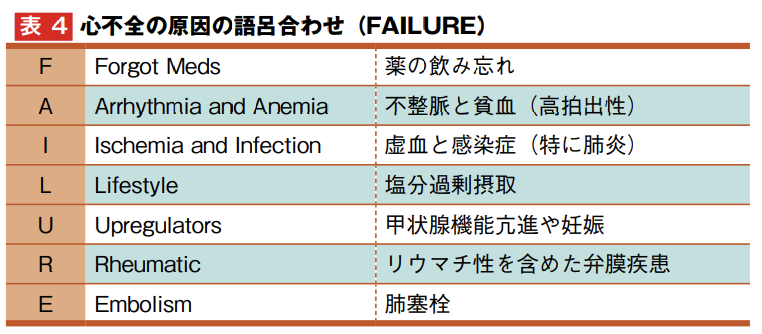
心不全
- 心不全には、原因と契機がある(etiologyとtrigger)
- 原因は、FAILUREのゴロわせで憶える
- 心不全バンドルを意識する
- 心臓の収縮が良いのか悪いのかで、対応が異なる
- 治療は古典的ですが、Forrester分類やNohria分類を意識する
- クリニカルシナリオを意識する
心不全ってなんですか?
心臓の機能が低下することに伴う、臓器不全のことです。
一般的には、フラミンガム基準を用いて心不全か否かを検討していきます。
心臓の機能が低下するだけではなく、何らかの症状、つまり代償不全を来すことが前提となります。
もうこ仕分けると、みぎとひだり(右心不全と左心不全と両心不全)、前負荷・心収縮(HFrEF, HFpEF)・後負荷の要素くらいは考えてみても良いでしょう。
あまり関係ないですが、代償不全は、「デコる」とか「デコった」と臨床現場では言われると思います。
脳卒中では、「アポった」とか、頻脈では「タキる」とかいろんな、ジャーゴンがあります。
それぞれのもととなる、言葉の由来がありますのでそのあたりは理解しておいたほうがよろしいかと思います。
デコるは、decompensation、アポるはapoplexy、タキるはtachycardiaのような感じです。
言葉は、それぞれに意味を持ちますが、特にジャーゴンの場合は混乱のもとにもなりますので、少なくとも診療録には正式な用語を記載してください。
以前のわたしが勤務していた施設では、痙攣した事を「エピった」って言っている人がいました。
エピはepilepsyでてんかんの事です。「痙攣」と「てんかん」は異なります。
痙攣はいろんな原因で最終的に脳の虚血とかで起きます。
てんかんは、痙攣を起こすことは必須ではなく、脳の異常信号の病態の事です。
ですので、痙攣している人をみて、「てんかん」というのは、たぶん間違いです。
痙攣は「症候」で「てんかん」は病名です。
正式な用語
何が正式かという前提もありますが、少なくともジャーゴンであることは理解しておくべきかと思います。
ジャーゴンとは、その世界の人にしか分からない言葉の事です。
例えば、看護師さんの診療録でありがちなのは、ギュー音とかヒュー音とか、時として他者には分かりづらい(オノマトペというのでしょうか)、表現が用いられています。
特に医療の世界では、世の中と隔世されたといってもよいほどの常識が異なります。
代表的なのは、医療で用いられる言葉を変換しても、なかなか想起する漢字に変換できない、という事実が示唆しているのではないでしょうか。

http://www.epi-c.jp/entry/e201_0_heart-failure.html より引用
診断はなぜ必要か?
1つは、統一した診断基準を持つことで、臨床研究が活発になることがあげられます。
たとえば、敗血症・急性呼吸窮迫症候群(ARDS)・急性腎傷害(AKI)などは、統一した診断基準を作成した事に伴い、臨床研究が増加した代表的な疾患群であるといえます。
これらは、どの診療科にいっても遭遇するといってよいほど、コモンなものです。
一方欠点としては、診断基準がどんどん変わっていくということが挙げられます。
ARDSのゴールドスタンダードな診断は病理診断での、びまん性肺胞ダメージ(DAD)ですが、臨床診断の場合は可能な限りこのDADに近づけつつ簡素な診断基準とすることが重要になります。
だからこそ、恣意的な診断基準というのは国際的コンセンサスを得て変わっていくということです。
敗血症の診断基準
敗血症は、以前は感染症に起因した全身性炎症反応症候群(SIRS)と定義されていました。
けれども、白血球の値を測定するまでに時間を要する事であったり、欠点も指摘されるようになってきました。
これはこれで、とてもわかり易い診断基準であったように記憶しています。
現在は、SEPSIS-3という診断基準を用いていますが、SSCGと呼ばれる国際的ガイドラインでは、qSOFAの推奨度が下がったのは記憶に新しい所です。

https://www.jsth.org/glossary_detail/?id=203 より引用
SEPSIS-3
現在の敗血症の診断基準は、少し複雑になりました。
けれども、qSOFAという呼吸・血圧・意識で判断可能な、3つの項目だけが入り口(ICU以外)ですので、簡単になったともいえます。
とにかく、qSOFA2点以上かどうか、ですので繰り返しの評価が可能になります。
ということで、SEPSIS-3になり病棟レベルでも使いやすい物となったのですが、2021年のSSCガイドラインではqSOFAの推奨度が下がっています。
これからも使うことは全然あり、だと思いますがqSOFA単独での判断には注意が必要です。
例えば、古典的なSIRSやNEWS、MEWS等のスコアリングが求められてきていると言えるでしょう。
以前のSIRSですと、白血球数を使用しなければならないため、これほど頻繁には評価できないと思われます。

qSOFA陽性=敗血症なのか?
これは、SSCG2021の影響もあり、敗血症の可能性くらいに考えたほうが良いでしょう。
医療は科学的に多くの事象は説明できるはずですので、qSOFAに該当しなければ敗血症と目の前のあなたが判断可能であったとしても、敗血症ではないのでしょうか。
検査前確率という概念があります(重要なキーワードは、何度も出てきます)。
診断とは、その病気の可能性を上げ下げして、最終的に尤もらしいものが診断となります。
最も強く疑うものは、検査の如何に関わらずその診断である可能性をあげます。
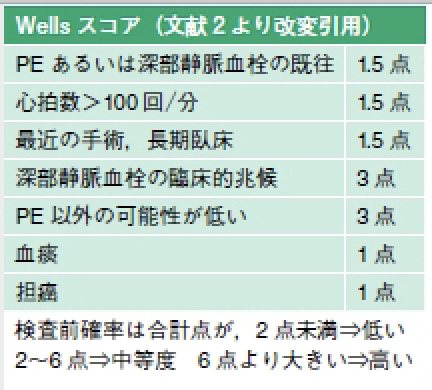
たとえばWells score
たとえば、静脈血栓塞栓症(VTE)の検査前確率の評価で有名なものに、Wells scoreというものがあります。
これは、いわばVTEのリスク因子を集めたものです。
これらのリスクが高ければ、例えば担癌患者が片側の下肢の浮腫があって、脈拍が早い場合は、VTEである可能性が極めて高くなります。
入り口がわかれば、酸素化の評価やDダイマーの評価など、行うべきことがわかります。
最近は下肢エコーも簡単に行います。
ナースには敷居が高いかもしれませんが、是非使えるようになるとよいです。
心エコーでは右心負荷所見も出るかもしれないですね。
その結果、VTEののリスクが高い場合は、造影CTで最終的に診断に至ります。
ちなみに、単純CTやレントゲンでも大きな血栓であれば、見えることがあります。
胸部X線では、肺野は多分きれいなはずです。
CTの場合は、肝腎コントラストが付く程度のCT値にして、肺動脈をみることで単純CTでも多少わかることがあります。
あと、造影CTでもCT値を調整して、血管の中がしっかり見えるようにして評価することが重要です。
画像は、自分がいまどこを見ているのかで、CT値を変えてみることは大事だと思います。
https://www.igaku-shoin.co.jp/paperDetail.do?id=PA03231_04 より引用
https://www.jmedj.co.jp/premium/treatment/2017/d070101/ より引用
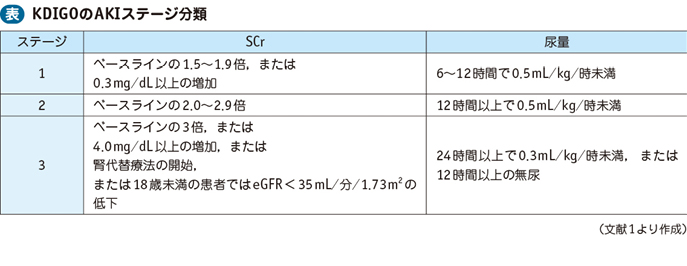
ついでに、急性腎傷害(AKI)
- Scr ≥ 0.3/48時間
- 7日以内で、ベースラインからの1.5倍以上の変化
は、大騒ぎとは言いすぎかもしれませんが、そのくらい敏感になりましょう。
話が、それましたので心不全に戻ります
心不全は、どのような原因で起きますか?
心不全には、必ず原因があります。
etiology(病因)とよく言いますね。
これは、語呂合わせで覚えましょう。
あとついでに、心不全の場合はtrigger(トリガー)も重要です。
etiologyとtriggerは常に意識して、心不全を繰り返さないことが大事です。
みなさんは、スマートフォンを持ち歩いていますね。
とても便利で、テキストが数百冊スマホの中に入ります。
くれぐれも歩きスマホや、使用目的以外での使用は謹んでください。
心不全は英語でHeart failureです。
FAILUREって、あったなーという程度の記憶で十分です。
そうすれば、スマホで “failure 心不全”と検索すれば、何かしら出てきます。
これら、漏れがないか確認を行います。
https://www.igaku.co.jp/pdf/1204_resident-03.pdf より引用
心不全には、どのようなタイプがありますか?
ざっくり2つに分けます。心臓が元気か元気でないか。
心臓が元気でない心不全は、HFrEF(ヘフレフ)といいます。
昔の心不全のイメージはまさにこれですね。
心不全=強心薬という人はこのご時世にはいないと思いますが、心不全=強心薬の適応となりうるタイプです。
もう一つが、HFpEF(ヘフペフ)です。
心臓の収縮が保たれている心不全です。
こちらは、HFrEFに比べると新しい概念です。
たとえば、貧血とか弁膜症とかがよくある原因でしょうか。
最近は、HFrEFとHFpEFの中間の概念である、HFmrEF(ミッドレンジ)に加えさらに細分化されていますが、ざっくり左室駆出率で2つに分ける程度に、理解しておけばよいかと思います。
さらに分ける場合は、みぎかひだりに分けます。
つまり、右心不全なのか左心不全なのかということです。
左心不全の場合は、胸部X線でうっ血像がでます。
うっ滞が起こるということは、体液量がおおいか、肺静脈以降の流れが滞っっている場合です。
具体的には、肺静脈・僧帽弁・大動脈弁・血圧高値などの異常になります。
一方、右心不全の場合は、肺の前でうっ滞しますので、肺塞栓や肺高血圧などが原因となりえます。
一般的な心不全よりは少し特殊になります。
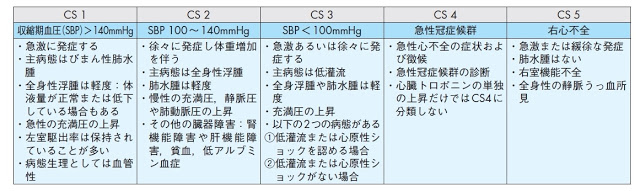
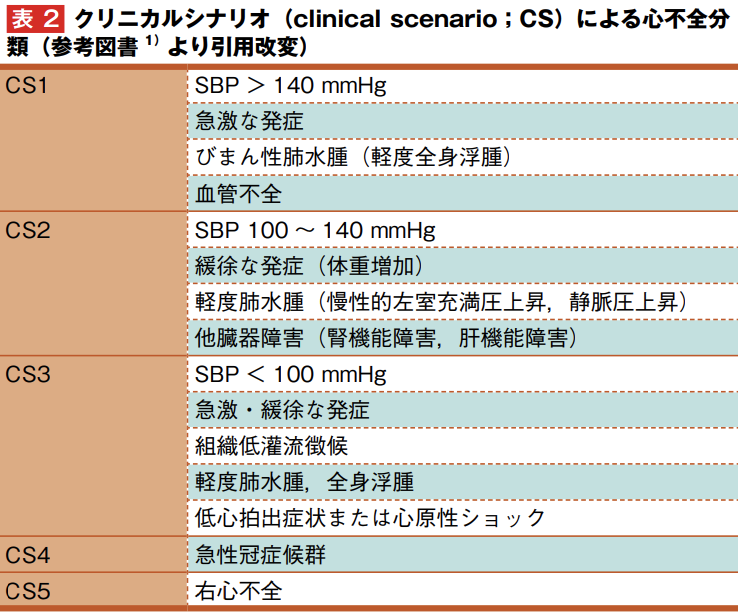
次に出てくる、クリニカルシナリオ(CS)だと、5という分類になります。
クリニカルシナリオ:CS
https://www.j-circ.or.jp/old/guideline/pdf/JCS2011_izumi_h.pdf より引用
CS1
左室駆出率(EF)で分ける方法が1つと、臨床的な症候での分類方法がクリニカルシナリオです。
とても有名なものですので、臨床現場でもCS1心不全とか、よく言っていると思います。
あまりにも有名なので、補足の必要はないかもしれませんが、CS1は後負荷増大の心不全です。
後負荷ですので、血圧が高ければ高いほど後負荷は高まって、心臓は疲れてしまいます。
血圧が高いのが特徴で、急激に発症します。
循環血液量は正常ですので、血液の再分布(Fluid re-distribution)が治療のメインです。
このあたりは、生理学と言いますか、理論がわかれば治療がわかる感じでしょうか。
血液の再分布ですので、動脈にたくさん溜まっている血液を血管の血管(血液のプール)ともいわれる、静脈に多く再分配してあげる必要があります。
ですので、治療は硝酸薬になります。
わたしの経験では、入院中に便秘でいきむたびに、CS1心不全となる患者さんがいました。
そのような患者さんには、便秘の解消が最も重要です。
etiologyとtriggerは心不全のプレゼンや治療において、キモですのでぜひとも意識してください。
原因と契機がわからなければ、その場しのぎの治療はできますが、今後末永く付き合う心不全の治療は行なえません。
心不全は、長く付き合うためにどのような介入をすべきか、が重要です。
硝酸薬
硝酸薬の特徴は、冠動脈を拡張させると思われがちですが、動脈・静脈・冠動脈・肺動脈・脳血管などなど、すべての血管を拡張させます。
心不全の場合は、主に静脈の拡張を狙って使用されます。
静脈の拡張により、静脈にプールされる血液量を増加させた結果、前負荷の減少と動脈拡張作用によるダブルの作用で後負荷を減少させることになります。
そのため、CS1心不全には理論的には、もってこいの薬剤であると思います。
けれども、肺炎の患者さんに使用するとどうでしょうか?
肺炎では炎症部位の血管は収縮して、換気血流比を保とうとしています(低酸素性肺血管攣縮: HPV)。
そこに、せっかく収縮した血管(肺動脈)を拡張させると、換気血流比の不均衡が生じてしまい、一層酸素化が不良になってしまう可能性があります。
脳卒中の降圧に適さないのも、このように考えれば、わかりますかね。
血管拡張といえば、カルペリチドという利尿剤も日本では、よく使用されています。
利尿剤ですが、血管拡張を主な目的で循環器医は使用しているようです。
カルシウム遮断薬
一方、カルシウム遮断薬は主に動脈を拡張させます。
CS1心不全では後負荷は軽減しますので有用です。
他の血管は拡張せずに、静脈へのプールは増加しないので、理論的に考えるのであれば、硝酸薬のほうが、適切と言えるのかもしれません。
どちらを使用したほうが良いのか、科学的根拠はわかりません。
どちらでも良い場合は、生理学的に妥当と思われるものを選択するのが、考えやすいと思います。
CS2
CS2は、いわゆる心不全の代表では無いでしょうか。
血圧はそれほど高くなく(後負荷は多くない)、体液量の増加がメインです。
治療は、もちろん除水です。
よく使用されるのは、フロセミドです。
心不全とは、心臓の機能不全に伴い、他臓器が傷害されることですので、CS2心不全の場合は緩徐に体液量が増加していった結果、腎機能も不良になっている場合が多いです。
腎機能が不良ですと、利尿の低下を来たし全身浮腫に拍車をかけます。
間質の浮腫があるということは、腸管浮腫があると考えられます。
腸管浮腫がある場合は、バイオアベイラビリティ(腸管吸収)のよい薬剤であっても、吸収が不良となり、内服のフロセミドでは適切な効果を示さない場合があります。
そのため、とくに治療介入当初は静注で使用することが多いと思います。
よく使用されている、フロセミド使用の目安ですが、Scr x 20というものが経験的に使用されています。
内服薬を常用している場合は、内服薬と同じ量のフロセミドが目安になります。
例えば、Scr2.0であれば、2.0 x 20 = 40mgといった感じで、尿量150ml/hrを目安に、15−30分で評価します。
これを、尿量150ml/hrになるまでを目処に、倍に増やしていきます。
待てない場合は、100mgのフロセミドを使用することもあります。
ちなみにフロセミドは耳毒性があり、最初は可逆性のようですが、フロセミドの大量投与を継続することで不可逆性となるため注意が必要です。
日本でそのような治療を行うことは、少ないのでもしかしたら奇異な治療に思えるかもしれません。
けれども、もしその様な標準的な治療を奇異に思った場合は、自分の狭い経験だけで物事を語らず、色々調べてみましょう。
もしくは、即座に聞いてみましょう。
日本の(日本に限らないとは思いますが)ナースは、経験だけでいろいろと物事をすべて解決しようとするので、適切な根拠を提示するという、ごく一般的な姿勢は常に意識したほうが良いと思っています。
新しい概念を受け入れる土壌が必要です。
医療は常に進化しますので、最新のエビデンスにアジャストする姿勢が必要です。
CS 3
CS3は心原性ショックですので、強心薬や大動脈バルーンパンピング等の処置が必要になります。
CS3は、少なくとも循環器医と一緒に見るべきでしょう。
CS 4
CS4も急性冠症候群(ACS)なので、循環器医師に適切な引き継ぎが、今後の患者さんの心臓の機能(梗塞サイズ)を左右します。
https://www.igaku.co.jp/pdf/1204_resident-03.pdf より引用
心不全では、どのような治療を行いますか?
クリニカルシナリオのところで、簡単に書きました。そもそも、今どの状態なのかという、とても有名な2軸テーブルがあります。
覚えているでしょうか。
テキストには、いろいろ書いてあると思いますので、このくらいシンプルに覚えたほうがわかりやすいと思います。
2軸テーブルでは、2つの要素より4つに分類する手法ですので、心機能が良い/悪い、肺うっ血がある/なし で分類できると思います。
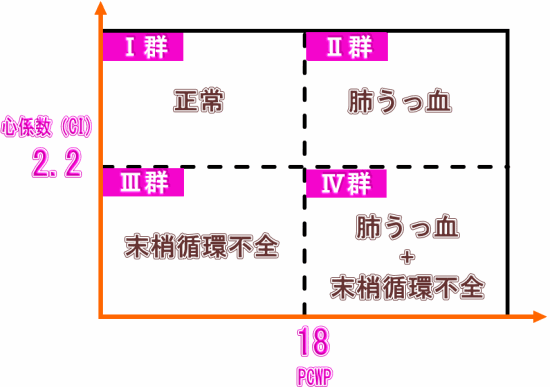
【心不全のフィジカル】
大動脈弁狭窄症(AS)を見逃さない
ASを見逃すと、大変です。
いわゆる左室流出路狭窄と言われる病態です。
これらの病態では、急激な血管内ボリュームの変化で容易に血行動態の破綻をきたします。
ASは進行すると、弁口面積が狭くなり、その狭い弁口をなんとか通り抜けるために心臓は頑張って収縮します。
ここで大動脈弁を堺に、大動脈と左室との圧較差が生じます。
例えば圧較差が50mmHgだとします。
血圧を測定すると150mmHgだとします。
左室内圧は血圧+圧較差ですので、200mmHgとなります。
つまり、左室内圧が高すぎることによる狭心痛が起こります。
心臓が元気なASであれば、血圧を慎重に下げると狭心痛は改善します。
ASは大動脈弁の通過速度により、相対的に評価されますので、EF(左室駆出率)が低ければ、圧較差も少なくなります。
しかし、このEFが低い状態でも、圧較差が高いようでしたらかなり末期の状態であると言えます。
ここで厄介なのが、左室流出路狭窄です。
普通心不全には、パターンで利尿薬や硝酸薬といった状況もみたことがあると思います。
けれども、それはとても危険なことですので、”ASがないか” を確認する必要性があります。
幸いにもASの心雑音は特徴的ですので、心音は必ず聞きましょう。
とくに見逃したら死ぬ弁膜症はASです。
くどいようですが、見つけに行きましょう。
5−3−2の法則
ASには、5−3−2の法則があります。
この数字は、年数を示します。
なんの年数かといいますと、AS患者さんを治療しない場合の死亡までの年数です。
狭心症→失神→心不全の順に死亡までのリミットは短くなります。
つまり心不全で入院し、初期治療で落ち着いたとしても、その患者さんの生命予後は極めて悪いことになります。
そのため、ASをみたら心不全を起こしていないか、失神や狭心痛の病歴がないかを探る必要性があるのです。
救急をやっていれば、失神はよくみると思います。
最も多い失神は、神経調整性失神が多いと思います。
その中にASが隠れていれば、失神で帰宅させた患者さんは心不全で来院される可能性も考慮しなければなりません。
AS心不全も最近は、TAVR・TAVIと呼ばれる、経皮的に大動脈弁置換が行えますので、AS患者さんのQOLはだいぶ改善したと思います。
透析患者さんでは、TAVIの適応からは外れてしまいますが、今後はおそらく適応が拡大されると思われます。
心臓外科で研修すると、最近は透析患者ばかりが増えてきて、手術の難易度はさらに上がってきていると感じます。
外科的大動脈弁置換(SAVR)後ですと、以前は再手術でしたが、最近はValve in valveといって、人工弁の上にTAVIを行う方法もよく行われています。
とても良い時代になってきたと思います。
ASの心音
左室は左下向きに斜めの角度で通常構成されています。
その左室の先端に大動脈がありますので、大動脈の音は、心尖部から向かって直線上に音が放散するのが特徴です。
通常みぎ頚部・腋窩・鎖骨に放散します。
また、全収縮期雑音ですので、他の心雑音と比較しわかりやすく、放散するのが特徴です。
救急で聴診を行うのでああれば、まずASがないかを見るのは、簡便かつとても有用な検査であると思います。
心雑音はその大きさでLevine分類というものがあります。
心音はどの部位を最強点とした、どんな音がLevine何度で聞こえた、みたいな表現で良いと思います。

http://heart-clinic.jp/心音の聴診/ より引用
頸もみます
頸の何をみるのかといいますと、頸静脈です。
頸静脈には、内と外があります。
外頚静脈は皮下ですので、とても見やすいのですが、解剖学的に曲がり角がおおく可能なら内頚静脈をみます(外頚静脈でも代用出来るとはいわれています)。
内頚静脈はCVを留置する静脈です。
だいたい皮下1cm程度のところにあると思います。
そのため、皮膚を押し上げて拍動しているのがわかります。
胸骨上縁を+5cmとしてさらに+5cmあれば、通常CVPは高いことがわかります。
わかりづらい場合は、直接触れると動脈かそうでないかがわかります。
さらに、わかりづらい場合は、エコーを当てると分かります。
拍動している多くは、内頸静脈の拍動であり、動脈ではないようです。
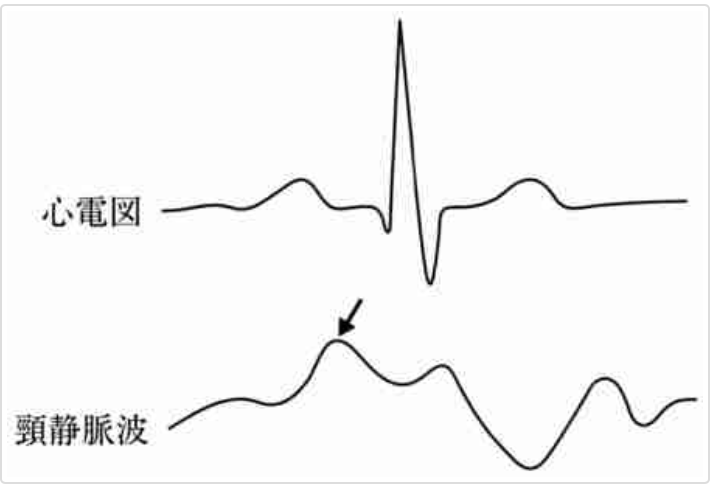

https://www.msdmanuals.com/ja-jp/プロフェッショナル/multimedia/figure/cvs_normal_jugular_vein_waves_ja より引用
慢性閉塞性肺疾患:COPD
COPDの診断
1秒率
FEV1(1秒量)/FVC(努力肺活量)=FEV1%(1秒率)であり、このFEV1%<70%でCOPDの診断、というのが一般的なルールです。
けれども、わかりづらいです。
呼吸機能を見ないとわからないというのは、診断への検査のオーダーの権限のないナースにとっては、非常に使いづらいです。
そもそも、このあたりの呼吸機能検査って、慣れないとわかりづらいと思ってしまいます。
検査前確率
そこで、先ほどの検査前確率を使います。
つまり、COPDらしさを探しに行きます。
何か知っているものはありますか?
<喫煙歴>
COPDはたばこ病ですので、喫煙歴を聴取します。
喫煙歴で有名なものは、ブリンクマン指数が有名であると思います。
<ブリンクマン指数>
ブリンクマン指数は、喫煙本数/日x年数で決めます。
例えば、1日1箱20本を20年間喫煙しているかたでは、20x20=400になります。
400以上で、肺癌のリスクといわれていますので、過去の喫煙歴は重要だと思います。
<Pack year>
国際的には、Pack yearで提示されます。
Pack yearは、1箱20本計算で、何年間喫煙しているかという事ですので、1日20本を20年間ですと、1箱x20年=20 Pack yearになります。
20 pack yearで20%のCOPD、60Pack yearで70%のCOPDリスクと日本の疫学研究で示されているようです。
そのため、喫煙に伴うCOPDのリスク因子を検討する場合は、Pack yearで提示した方がよいと思います。
<いつ喫煙していたか>
何歳~何歳まで喫煙していましたか、と質問することが多いと思います。
喫煙歴は3つに分けます。
[current] [former] [never]の3つです。
今現在、過去、一度も喫煙歴がないです。
Neverは100本以下、Formerは100本以上吸ったが、現在は喫煙していない方と規定されているようです
<生活習慣での受動喫煙>
本人はNeverと申告される方でも、COPDと診断される場合は多いです。
よくあるのが、夫がヘビースモーカーで同居する妻は、常にタバコの煙を吸入していたような状況です。
他には、最近はないですが、職場での喫煙者の煙を常に吸入していた、などです。
最近は、ホントに喫煙者は肩身の狭い思いをしてますが、逆に喫煙者とともに行動すると、その嗅覚(喫煙場所を見つける)には驚かされます。
ちなみに、筆者の知り合いのナースにも、喫煙者は多いです。
以前の勤務場所にも、喫煙場所があるのですが、昼時になると、喫煙者であふれています。
一応、敷地外ということになっているみたいです。
非喫煙者である筆者は、よくそこまでして喫煙するものだなーと思ってしまいますが、その辺は自由ですので、他人に迷惑とならない喫煙を行えるのであれば、よいのかもしれません。
1つ言えることは、喫煙することで、日本の医療費の増加に加担しているということは言えるとおもいます。
このへんの非喫煙者と喫煙者の論争では、解決の糸口が見えない場合もありますが、お互いに気持ちよくできればいいな、と思います。
煙草に関しては、いくらでも書けそうですが、この辺で終わりにします。
COPDの身体所見
有名なものは、Hoover徴候、気管短縮、口すぼめ呼吸、呼吸補助筋の発達などは、見た目ですぐにわかりそうですね。
この見た目のことを、ゲシュタルトといいます。
CPODっぽい見た目の事ですね。
例えば、比較的痩せていて、呼吸補助筋が発達していて、ちょっと歩いただけでハアハア苦しそうで、右手の人差し指が黒ずんでいて、たばこの臭いがして、胸ポケットにはたばこが入っていて、痰がよく絡んで、聴診器を口に近づけるとプツプツと音がして、身体所見を取ると吸気時に肋間の陥没があり、Hoover徴候も陽性で、肩が多少張ってくる代わりに、気管が短くなる、といったものが、個人的なCOPDのゲシュタルトです。
初見の場合は、通常急性増悪という形で、息が苦しくなって来院されます。
けれども、息が苦しくなる原因でコモンなものは肺炎ですので、肺炎の治療をしても、反応性があまりよくない場合、身体所見や病歴を取り直すと、COPDらしい所見がとれることになります。
その場合は、臨床的にCOPDと判断して、落ち着いたら呼吸機能検査を行い、レントゲンで肺の過膨張所見、CTで気腫がたくさんみつかり、やっぱりCOPDだったんだね、ということもしばしばあります。
呼吸機能検査が、ゴールドスタンダードですが、CT所見と病歴である程度の診断の推測は可能であるように思います。
ルーチンでの社会生活歴に、飲酒喫煙は必ず聞いていると思いますが、とにかくルーチンで聞いていれば、あとあと見直すことができるので大事です。
ルーチンには不要なものもたくさんありますが、必要なルーチンにはときに助けられます。
http://www.medicinehack.com/2012/12/copd-history-and-physical-findings.html より引用
https://radiopaedia.org/articles/chronic-obstructive-pulmonary-disease-1 より引用
含気量の拡大、横隔膜の低下と平低化、肺性心といったものが、COPDでの胸部X線の特徴です
ルーチン
例えば、多くの施設では入院時の12誘導心電図をルーチンとしていると思います。
以前虫垂炎疑いの若い男性が入院となったので、救急外来で12誘導心電図を何も考えずに、ルーチンでおこないました。
その結果、全誘導でST上昇を認めていました。
必要なルーチンを行った後は、必ず評価を行う。
この評価に尽きると思います。
例えば、ですがこのときの救急対応を心電図のことも知らないナースであれば、12誘導のとり方は、あきみちゃ・・・でわかるかもしれませんが、その評価までできたかはわかりません。
そのように、日々多くの命は救われる一方で、必要なルーチンを行わなかったがために、不幸な転機をたどるかたもいらっしゃいます。
繰り返しますが、多くの眼で評価するためにも、行った検査や処置は必ず評価しましょう。
その評価が、間違っているとか正しいとかではなく、評価をすることで何かしらのフィードバックが得られますので、経験と共に研ぎ澄まされたものになっていくと思います。
CPOD急性増悪の治療
ABCだけ、とりあえず憶えましょう。
A:Antibioticsで抗菌薬
B:Bronchodilatorで気管支拡張薬
C:Corticosteroidでステロイド
そもそも、急性増悪はどのように判断しますか。
1つは喘鳴があるかどうか、というのは身体所見上でも重要な所見です。
他には、血液ガスでpHが動いている場合は、急性変化と捉えることも可能です。
一般的なCOPD急性増悪(COPD-AE)の定義は、呼吸困難感や咳嗽・喀痰の増加とされています。
喘鳴があれば、COPD急性増悪と決めつけるのは、あまりにも安易ですが、先にも書きましたように、○○らしさと、○○らしくなさをそれぞれ集めて、最終的にここではCPOD急性増悪(の可能性が高い)という判断をすることになります。
( )で示した「の可能性が高い」については、どの病気にも実はついているものだと考えていただいてよいと思います。
その病気らしさ
○○の可能性が高いは、どの程度可能性があるのかを提示する必要性があります。
たとえば、CPODの可能性がある/ない、といった二元論ではなく、CPODの可能性が75%あると考えています、といった感じです。
英語では、Definitive - Most likely - probable - Less likely - rule outなどの言葉で表現されます。
definitiveというほどの場合は、症状と例えば病理の所見がそろうほど、その病気の可能性が極めて高く、代替する他の疾患も除外できているという事になります。
沖中重雄先生という、とても有名な医師がいらっしゃいましたが、この方の誤診率は14%だったそうです。
誤診率14%は、極めて少ない数字であると思います。
逆説的にいえば、これほどの知識と経験を持ち合わせた医師でも、14%の誤診を起こすという事です。
ですのでリスクヘッジをすることが大事になります。
リスクヘッジ
リスクヘッジとは、ここではその病気の可能性以外考えずに、後から他の病気だったということが判明するような場合において、そのリスクをヘッジしておく必要があります。
話は飛びますが、車では事故をしないと思っている人はいないと思いますが、もしそのような方がいらっしゃれば、保険には入らないでしょうし、シートベルトも着けないでしょう。
けれども、多くの人は車に乗る以上は事故を起こす可能性があるということを認識していますので、保険にも入りますし、シートベルトも着けるわけです。
事故を起こしても、その被害を最小限に食い止めるためにリスクヘッジを行うわけです。
診断推論でも同様で、代替診断の可能性を常に持ち合わせておくことで、その治療が間違っていた時に早期に対応できるようになります。
胸痛:Chest pain
5 killer chest painと呼ばれるものがあります。
この辺は、救急外来を行っている方であれば、意識しているものであると思います。
①心筋梗塞
②大動脈解離
③肺血栓塞栓症
④特発性食道破裂
⑤気胸
これ、見逃すといずれも心停止状態で運ばれて来る可能性大です。
けれども、よく見逃される代表選手でもあります。
2軸テーブルですと、よく起こるもの(コモン)と見逃したら大変なもの(マストルールアウト)にざっくり分類するのですが、ここに出てきた5つは、いずれもやばい病気で緊急性
ある病気ですが、よく起こるものとしては、背景にもよりますが心筋梗塞が多いのではないでしょうか。
背景が大事というのは、例えば20歳女性の胸痛でしたら、心筋梗塞はまず考える必要性はほとんどゼロに近いというような事です。
この場合は、自然気胸とか特発性縦隔気腫とか、Precordial catch syndromeとか心因性とか、時には恋煩いの可能性のほうが、よほど高くなります。
同じ心筋梗塞でも、閉経前の40歳の胸痛でしたら、心筋梗塞の可能性はありますが、SCADといって特発性冠動脈解離とかの可能性のほうがどちらかというと高いということになります。
ビジネスでもよく使用される2軸テーブル
緊急性と重要性それぞれを、4つのテーブルに分けてどこから仕事に取り掛かるべきか、といったときによく使用されます。
緊急で重要な仕事から取り掛かるべきですね。
次に緊急だけど重要でないもの、その次に重要だけど緊急ではないもの、最後に緊急でも重要でもないものとなります。
診断もそのようなかんじで、「よくある病気」「見逃したらまずい病気」「見逃したら長期的にまずい病気(悪性腫瘍)」といったかんじに分けます。
たとえば、背中が痛いという人で、尿路結石であれば痛みはKing of pain(痛みの王様)と言われるほど激烈ですが、見逃してもすぐに死ぬことはないです。
けれども、腹部大動脈破裂であれば、すぐに死ぬ病気です。
エコーを当てれば、見える人なら2秒でわかります。
その2秒を惜しむかどうか。
そんなかんじで、医療における診断エラーはよく起きます。
わたし自身は自ら診断を下し治療を行う訓練はしていますが、そのようなシチュエーションでも、当然ですが必ず上級医に報告してから必要な医療がアプライされます。
いわゆる診断エラーとよばれる、しくじり症例は、教訓的でできる医者ほど自分の症例を振り返っています。
医者としては、恥ずかしいし、状況によっては訴訟になりうる可能性もありえますので、公にしづらいものではありますが、他人も含めた失敗から学ぶ教訓は成長させられるものであると思います。
忘れがちな帯状疱疹
帯状疱疹はなんでもありです。
皮疹がでていなくても、後々帯状疱疹であったということはしばし経験されるようです。
痛みを生じていれば、必ず皮膚所見はみましょう。
とくに、女性の方は時として躊躇してしまいますが、皮膚所見は見るだけで異常があるかないかは、素人でもなんとなくわかると思います。
帯状疱疹に関しては、病歴を詳しくきくよりも、ちゃんと見ることで一発診断に繋がりますので、痛いところ(見えなところ)を直接見るということはとても重要です。
胸痛はどのような原因で起きますか?
よくあるもので、見逃したら死ぬものの代表疾患が、ACS(急性冠症候群)です。
ここは必ず抑えましょう。
何度も繰り返しです、どのようにACSらしさは認識されますか。
胸が痛いだけですぐに疑いますか。
救急外来でしたら、忙しいですしとりあえずSTEMI(ST上昇型心筋梗塞)や新規の左脚ブロックがないかを確認するかもしれません。
でも病棟であなたが夜勤中に患者さんが胸が痛いと言い出したらどうしましょう。
入院中であれば、とりあえず心電図でも良いかもしれません。
12誘導心電図でわかることは、いわゆるSTEMIに含まれる心筋梗塞であり、緊急カテするかしないかは心電図が入り口でも良いかもしれません。
けれども心電図でSTEMIではなかったから良しとて良いですか。
病歴こそがすべてですので、病歴から心筋梗塞らしさを確かめに行きましょう。
胸痛のリスク層別化
胸痛は、大まかに3つに分けます。
それらしいか、ちょっと違うか、多分違うかと言った感じです。
心筋梗塞らしさとはどんな胸痛でしょうか。
OPQRSTって聞いたことありますか?
OPQRSRT :痛みの病歴
- Onset(発症様式)
- Palliative/Provocative(増悪寛解因子)
- Quality(痛みの質)
- Radiation(放散痛)/Rerated symptom(関連症状)
- Severity(重症度)
- Time course(時間経過)
ざっくりこんな感じですが、あくまでも語呂合わせなので好きに使えば良いと思います。
まず、Onsetの発症様式です。
これ、一番大事です。
「急性」発症と、「突然」発症の違いってわかりますか?
突然発症のキーワードが4つありますが、知っていますか?
突然発症の4つのキーワード
- 詰まる
- 破れる
- 裂ける
- 捻れる
onset: 発症時期
やばい病気かどうかは、このOnset(発症様式)をどの程度、病歴で突き詰めることができるかにつきます。
つまる病気の代表が、心筋梗塞です。
脳梗塞もそうですが、割とその瞬間を覚えているかどうかといわれると、そうでもない場合も多いように思います。
これは、脳梗塞は痛みを伴わないためだと思われます。
痛みは、人にとっとても敏感に感じ取るものですので、痛みの瞬間はたいてい覚えています。
このとき、どのように問診(病歴)を突き詰めて行きますか?
筆者は「その時何をしていましたか?」はよく使っています。
よく例えられるのが、「野球中継中のホームランを打った瞬間」「水戸黄門が印籠を出した瞬間」「テレビの〇〇というCMになった瞬間」など、最近の若者にはよくわからない喩えもあるるかもしれませんが、突然なのです。
意識の良い方の、痛みはとことん突き詰めて聞きましょう。
もちろんバイタルが異常な場合は、原因検索を並列で行う事が多いですが、初診外来とかで来られた場合は、並列の検査というよりは、縦列の検査になります。
縦列の検査とは、病歴と身体所見から、検査前確率を見積もり、最もそれらしい病気の可能性を上げるために検査を行うと言った方式です。
通常、救急外来ではとりあえず採血レントゲンなどの検査を行って、それと同時にそれらしい診断を考える、といった感じだと思います。
増悪寛解因子: Palliative/Provocative
次は、増悪寛解因子です。
例えば、じっとしている方がよいとか、逆に動くと痛みが増えるとかです。
胸痛でしたら、じっとしていても痛い、押したり動いたりしても痛みは変わらない、とかですと心筋梗塞らしい痛みになります。
Q痛みの質はどうでしょう。
心筋梗塞では、チクチクすると言ったような痛みよりは、「象に踏みつけられている」というような表現をされる方がいらっしゃいます。
そして、人差し指で痛い場所を指してくださいといっても、この辺と言った感じでピンポイントの痛みではないです。
放散: Radiation
Rは放散です。
放散に関しては、ほとんど心筋梗塞による痛みが中心です。
たとえば、右肩なのか左腕なのか両腕なのかによって、微妙に心筋梗塞らしさは変わってきます。
両腕>>ひだり肩>みぎ肩の順に心筋梗塞らしさは、高まります。
(痛みの)重症度: Severity
Sは重症度です。
NRSが最も良いとされています。
NRS とは、10のうちどのくらいの痛みですか、というやつです。
ちなみに0−10なので、厳密には11段階です、MMT(徒手筋力テスト)も0−5の6段階なのと同じです。
あと、結構大事なのが、General appearanceです。
ざっくり見た目です。
医療者がその眼でみて、つらそうだったらほんとに辛いということです。
時間経過: Time course
Tは時間経過です。
この時間経過も、すごく重要です。
病院受診する前の状態は、患者にしかわかりません。
ざっくりと「良くなっている」「悪くなっている」「かわらない」の3種類で良いと思います。
話はそれますが、感染症の格言で、感染症は良くなるか悪くなるかどちらかしかない、というものがあります。
感染症は通常、変わらないという状態は通常ありえないと考えていただいて良いかと思います。
尤度比(ゆうどひ) :Likelihood ratio(LR)
これを読めれば、わかっている人っぽいかもしれません。
それだけ、使わない漢字です。
尤もらしいということです。
たとえば、身体所見には感度とか特異度といった概念がありますが、それらの概念は臨床現場では使いづらいので、尤度比というものに変換して使用されます。
心筋梗塞では両腕の痛み9.7、ひだり腕の痛み2.2、みぎ肩の痛み2.9、発汗2.0、嘔気嘔吐1.9といった感じで、ざっくりと尤度比が高ければそれらしい検査ということになります。
感度特異度
ある検査を行うには、感度と特異度という概念が必要です。たとえば、インフルエンザの迅速検査というものがあります。
よく問題になるのですが、インフルエンザという診断は医師がするものであって、検査が診断するものではありません。
ちなみに感度62%、特異度98%とたくさんの研究を集めたプール解析という手法を用いた研究で、結果がでています。
つまり、ホントはインフルエンザなのに、迅速検査をしても、陰性になる人が4割いるということです。
ちなみに、Covidの検査はものによりますが、8割くらいの感度とされていますので、インフルエンザよりは除外に使いやすいと言えるでしょうが、当然完璧ではありません。
ということで、施設によっては検査を行いませんと宣言している施設もあります。
特異度は、その検査の得意性ですので、98%ですと100人中98人は正しい診断となりますが、100人中2人くらいは偽陽性ということもあり得るということです。
少し大きめの救急外来ですと、インフルエンザ疑いの人が100人くらい来る日もあります。
その人達を片っ端から、迅速検査を行っても、38人はホントはインフルエンザなのに、インフルエンザではないので、「またあした来てね」ということになりかねません。
そのため、検査はその検査を行うことにより、臨床のプラクティスが変わるかということを前提に行うべきであるということです。
検査前確率
心筋梗塞ですと、血管のリスクをある程度見積もることが必要です。
TIMIリスクスコアというものがありますが、これが1つでも該当すれば、心筋梗塞の可能性(検査前確率)はグッと上がることになります。
間違えた使い方としては、全く関係ない症状や所見で来院されている場合です。
この様なシチュエーションでは、心筋梗塞を疑わない(限りなく低い)ので血管リスクがある、程度の認識で良いでしょう。
でなければ、65歳以上は全員トロポニンと12誘導心電図検査が必要になっていまいます。
たとえば、糖尿病・高血圧・脂質異常の既往歴を持つCurrent smokerの66歳男性が、受診当日の15時頃突然発症の前胸部痛を自覚し、冷汗と嘔吐を伴い改善しないため当院受診、12導心電図ではV1-3のST上昇を伴い、心エコーでは中隔の壁運動低下、血液検査ではcTn-Iの上昇を認め、急性心筋梗塞の診断で経皮的冠動脈拡張術目的に入院。
くらいの情報があればなんとなくわかりますよね。いまのプレゼンでは、12誘導心電図検査の前までは病歴ですので、ほとんどは病歴で診断はついており、検査は確認のための作業だということがわかると思います。
検査は検査前に確率を見積もることにより、初めて意味のあるものとなります。

https://kotobank.jp/word/心筋梗塞-81504 より引用
https://ahajournals.org/doi/pdf/10.1161/01.CIR.102.17.2031 より引用
症例
※架空の症例:80歳男性
【主訴】
呼吸困難感
【現病歴】
普段から労作時息切れあり。
来院前日早朝より発熱・鼻汁・咳嗽があり、近医にて上気道炎の診断で、アセトアミノフェンで経過を見ていた。
受診当日に呼吸困難感が増悪し呼吸数40回/分、酸素飽和度80%台で、Flu迅速検査は陰性であった。酸素化悪化のため、当院紹介。
【既往歴】
アルツハイマー型認知症、高血圧症、陳旧性多発性脳梗塞、不眠症、胃潰瘍
【常用薬】
ビオフェルミン®、ゾピクロン®、ゾルビテム®、ニフェジピン®
【生活背景】
ADL自立、グループホーム入所中、要介護1、常食摂取、喫煙19歳ー80歳 1日10本、飲酒なし、アレルギーなし
【身体所見】
BP127/53 HR101 R31 SPO2 89%(1L) BT38.4℃
General:あまり悪くない
HEENT:咽頭発赤なし、咳なし、鼻汁なし、気管短縮あり、舌の乾燥なし
Chest:喘鳴なし、両下肺にCoarse crackle Abdmen:膨満なし、ソフト、反跳痛なし、腸蠕動音あり
Back:CVA叩打痛なし Extremities:腋窩乾燥なし、関節炎所見なし、下腿浮腫なし
【検査】
胸部X線(CXR);CTR44%、樽状胸郭・滴状心・横隔膜平低化、ひだり中肺野のすりガラス陰影
胸部CT:気腫著明、左肺背側に硬化像
この症例のショートサマリ
アルツハイマー型認知症、高血圧症、脳梗塞等の既往歴を持つ、ADL自立した、80歳男性。
受診前日より発熱・鼻汁・咳嗽を認め近医受診、受診当日に呼吸困難感の増悪と頻呼吸・低酸素血症を認め、精査加療目的に紹介受診。
バイタルは頻脈・頻呼吸・低酸素血症・発熱を認め、身体所見では両下肺野で副雑音あり、喘鳴なく、気管短縮あり、胸部X線で肺野の過膨張所見とひだり中肺野のすりガラス陰影、胸部CTで気手背、左下葉で硬化像を認め、COPDをベースに持つ市中肺炎もしくは、医療・介護関連肺炎の加療目的に入院。
ショートサマリのコメント
ちゃんとした書き方はあるのでしょうが、サマライズするということが重要です。
わたしの場合は、患者さんの背景情報 → 受診までの経過 → 受診後の検査所見など → 最後に診断名と入院の目的と決めています。
ある程度の自分の型を決めておくと、どんな患者さんでも同じように書けますし、書けるということはプレゼンも出来ます。
プレゼンの際には、まず診断名と入院目的を冒頭に1行で伝えるとよりわかりやすくなります。
たとえば、COPDをベースにもつ市中肺炎で入院となった80歳男性です、といった感じです。
プレゼンの場合は、まず結論がないとどこに注目して聞くべきかがわかりづらくなります。
カルテの書き方
他者に自分の能力を理解してもらうには、プレゼンかカルテを書くことが最も手っ取り早いと思います。
そもそも、これらの情報とはチーム医療における共有化のためにあります。
まず結論というのは鉄則だと思います。
もう一つ大切なのが、思考過程を簡潔に書く・プレゼンするということです。
つまり、やるべきこととその根拠を端的に書く必要があります。
もうひとつは、先に書いたように自分の能力を認めてもらう、ものさしになります。
プレゼン能力(カルテの書き方含む)は、診療能力とパラレルな関係性であると思います。
系統的なプレゼンは、聞いていてわかりやすいです。
どのようなプレゼンがわかりやすいかとと言いますと、どのような経緯でその診断にたどり着き、その診断に対する治療を介入するに至ったかという一連の流れがあるということだと思います。
プレゼンにおいて、最も重要なことは他者に聞こえているということだと思います。
聞こえない声で素晴らしい内容のプレゼンを行っても、結果何を言っているのかわかりません。
それよりは、内容はそこそこでもよく聞こえるプレゼンのほうが聞いていて安心します。
聞こえるプレゼンの結果、ツッコミが入ることもありますが、それも自分の成長のためには必要なことであると思います。
導入として、メインの診断名を先に言うことで、後の文章の入りやすさが異なってきます。
プレゼンは、イントロ ー ボディ ー コンクルージョンの段落に分けますです。
英語でよく言われることですが結論を先にいうことは、医療においては重要です。
とくに電話では、ずーっとよくわからないイントロを聞かされて結論に至ることで、聞いている側の時間を搾取することにも繋がります。
結論を言った後は、まず導入としての背景情報が必要だと思います。
例えば脳梗塞の方でしたら、「心房細動の既往を持つ」というフレーズが入るだけでその鑑別診断において重要です。
他には主要な薬剤も重要で血圧が200くらいある方で、普段降圧剤を内服しているという方でしたら、高いのでやっぱりなにかおかしいということになります。
ちなみに脳卒中の検査前確率は血圧が低い場合は下がります。
血圧が低い脳卒中は他の原因、例えば大動脈解離などを考慮する必要が出てきます。
次に、ADLなどです。多くは高齢者ですが、室内ADL自立なのか、買い物や自転車に乗れる程度のADLなのか、伝い歩きでギリギリのADLなのかで、今後の生活の場所を入院時より検討する必要が出てきます。
とくに高齢者の場合は、どんな人なのかをイメージするために必須だと思います。
他に認知機能や、独居かそうでないか、主な介護者はどの程度介入可能か、などの情報は重要です。
いわゆるフレイルと呼ばれる方々は、肺炎や誤嚥性肺炎などの入院で、もとの生活に戻れなくなる方が多数でてきますので、入院当初より退院先を考えた戦略が必要になってきます。
つぎにバイタル情報
バイタルは嘘つきません。
敗血症で有名なqSOFAもバイタルの1つです。
例えば、qSOFAの項目でもあるように、呼吸数は最も重要なバイタルであるといえます。
他にも、バイタルの逆転と言われる、脈拍>収縮期血圧だと、ショックインデックス(脈拍/収縮期血圧 ≥ 1)が1以上になりますので、ショックの可能性を考慮する必要がでてきます。
次に身体所見
プレゼンの場合は、冒頭で述べた診断に寄与する所見と、代替診断に寄与しない所見を言うとわかりやすいと思います。
さっくりとまとめるには、陽性所見のみで良いかと思いますが、すこし重ためのプレゼンを行う場合は、陰性所見まで入れるなど臨機応変に行えると良いかと思います。
次に検査所見
検査所見は、冒頭で述べた診断に寄与する情報のみの場合と、入院にあたり主な介入が必要な情報(例えば腎傷害)を組み込むと良いかと思います。
最後に、どんな診断名でどんな目的で入院となったかを述べます。ここが、イントロの情報を抱合した、コンクルージョンになります。
ショートサマリをかく
ショートサマリがかければ、ショートプレゼンもできます。
フルプレゼンを行う機会は、そうそうありませんが、ショートプレゼンを行う機会はたくさんあると思いますので、是非練習してください。
ショートサマリは、カルテの書き方で書きました、そのままで良いかと思います。
たとえば、心房細動に伴う脊髄梗塞の既往歴をもちDOAC内服中で、ADL車椅子で妻と同居する65歳男性が、受診当日の朝突然発症の腰痛を自覚し、様子をみたが改善しないため、当院救急受診。
バイタルは、特記所見なく、身体所見はひだり内閉鎖筋徴候、腸腰筋徴候陽性、検査所見はD-dimer軽度上昇を認め、CTではひだり腸腰筋に血腫を認め、抗凝固療法に関連した腸腰筋血腫の精査加療目的に入院。
みたいな感じでしょうか。
あとは、治療のプランも入院時から退院時まで、大まかにプランニングします。
そして、どのような状態になれば退院可能かを決めておく必要性があります。
たとえば、いまプレゼンした患者さんでしたら、腸腰筋血腫に対し血管内治療が必要か、そうすると追加の造影CTで血管外漏出像がないか、などの確認が必要になってきます。
放射線科より、アンギオの適応にないと返答があれば、内科的にトラキサネム酸投与を検討すべきか、ADLはどうするか、どうなればADLを拡大してよいかといった具合に、入院時にすべての可能性を考慮して戦略を立てます。
これが、放射線科に相談してから決めよう、であれば返答があってから治療戦略を考慮する必要がでてきますので、動きがとても遅くなります。
このあたりは、将棋のような感覚に近いですね。
如何に先をよみ、次の一手を持っているかが問われます。
抗菌薬も同様で、ペニシリンアレルギーの患者さんに何を使うかとか、最近では抗菌薬がつ物理的に使えない場合もありますので、ピペラシリンタゾバクタムが使えない場合は何を使うか、という次善の策が必要になります。
まとめ
今回の講義を通じて、看護師が診断(アセスメント)を行うことで、看護の幅が広がり、共通言語を持ち防ぎ得たミスを減らすことにつながれば良いと思います。
今までは、医師に言われたことという前提から始まっていたかもしれませんが、これからは自分でアセスメントを立脚し、医師に報告しますが一緒に問題を共有し最良の医療を提供することが医療における目標だと思います。
病院の中で最も多忙で、最も他職種と関わり、最も人数の多い看護師がアセスメントできるようになれば、医療の未来はもっと明るくなるかもしれません。